筋損傷 (muscle injury)
筋損傷とは
原因に関係なく、筋線維の破壊が起こり、重症化すると筋断裂や筋剥離にいたるものです。
分類
- 筋挫傷 (muscle contusion):直接外力
直達外力による筋損傷;大腿四頭筋(大腿前面)に多い - 肉離れ (muscle strain) : 間接外力
自家筋力の収縮によるもの; ハムストリングス(大腿後面)、腓腹筋(ふくらはぎ)に多い - 筋痙攣(こむらがえり) 筋肉の構造的損傷なし
- 筋肉痛 不慣れなとトレーニングで生じる・無害な症状
筋損傷の診断
外傷の発症形式、臨床所見、画像所見(エコー・MRI)で容易に診断できます。
1) 筋挫傷
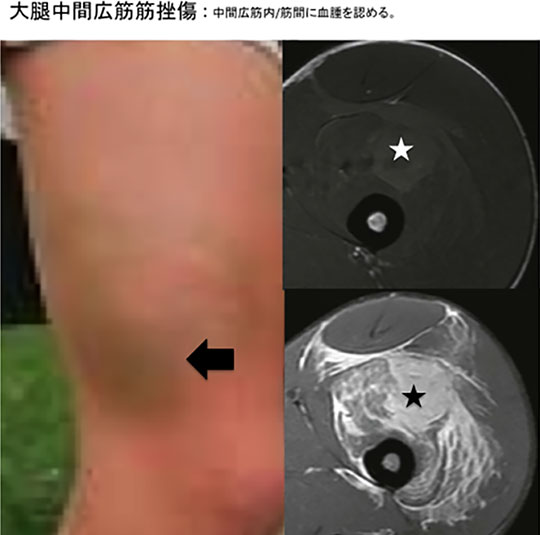
筋繊維の断裂、血管損傷により、血腫及び筋組織の壊死が生じます。
重要度分類
| 臨床所見 | エコー所見 | |
|---|---|---|
| 軽症 | 2/3以上の関節可動域 | 部分的筋腫大 |
| 中等度 | 1/3-2/3の関節可動域 | |
| 重症 | 1/3以下の関節可動域 | 筋肉内、筋間に血腫 |
2) 肉離れ
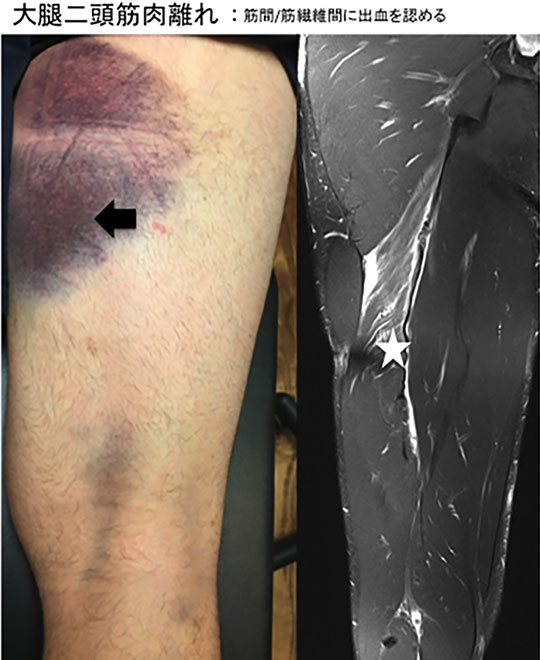
筋腱移行部(筋肉と腱の境界部)で起こります。ハムストリングスの場合、坐骨結節部からの裂離損傷、骨折もみられます。
重要度分類
| 臨床所見 | エコー所見 | |
|---|---|---|
| grade0 | 異常なし | |
| grade1 | 5%未満の筋力低下 | 5%未満の小範囲の損傷 |
| grade2 | 5-50% | 5%以上の部分的筋損傷 筋全体には及んでいない |
| grade3 | 50%以上の筋力低下 | 筋腱移行部での完全断裂 |
筋損傷の治療と後遺症
- a) 急性期(筋組織の破壊と炎症) 受傷後1-14日
- RICE処置:可及的に早期の適切に対応することによって、出血を最小限にします。R (rest) 局所の安静・I(ice) 冷却・C(compression) 圧迫・E(elevation) 挙上冷却は10-15minを30-60min間隔で行う。長時間の連続冷却は出血を助長します。薬物療法 早期より除痛を行う。
- b) 修復・改造期 受傷後2週-6ヵ月
- 理学療法:受傷後1週程度から疼痛を感じない範囲で可及的早期からかモビリゼーションを開始します。
軽症例であれば1-2週間で復帰も可能であるが、重症であれば2−3ヶ月の治療期間を有します。 - c) 後遺症
- コンパートメント症候群 骨化性筋炎など
診断と治療のポイント
初期治療RICEを適切に行い、出血を最小限に抑えます。重症度を的確に判断し、復帰時期の予測をして、可及的早期よりリハビリを開始します。復帰ができれば再発予防に務めます。
参考文献
- ärvinen TAH, Järvinen TLN, Kääriäinen M, Kalimo H, Järvinen M. Muscle injuries: biology and treatment. American Journal of Sports Medicine. 2005;33(5):745–764.
- Lehto MUK, Jarvinen MJ. Muscle injuries, their healing process and treatment. Annales Chirurgiae et Gynaecologiae. 1991;80(2):102–108.
- Lee JC, Mitchell AW, Healy JC. Imaging of muscle injury in the elite athlete. Br J Radiol. 2012;85(1016):1173–1185. doi: 10.1259/bjr/84622172.
足関節捻挫:足関節靭帯損傷
捻挫とは
患者の現症であり、疾患名ではありません。捻挫は放っておいても治ると考えている人が多いようですが、捻挫=靭帯損傷であり、重症度を分類して、適切な治療・リハビリが必要です。
足関節靭帯損傷の診断
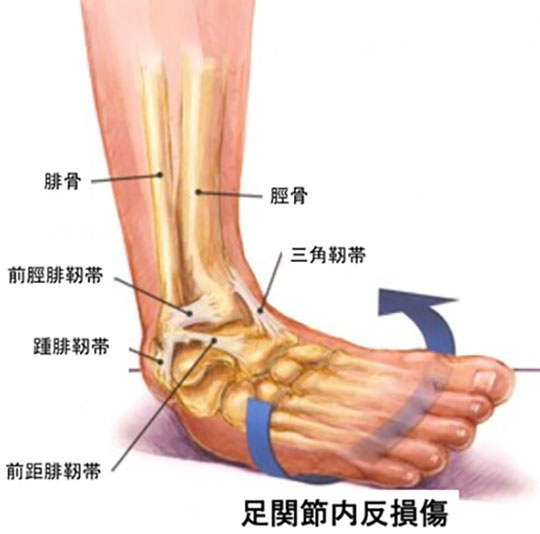
発症形式:一般的には内反捻挫で前距腓靭帯・踵腓靭帯損傷が生じます。似たようの発症形式で中足部の二分靭帯損傷や踵骨前方突起骨折が
臨床所見:足関節外側に沿って腫脹・皮下出血・損傷靭帯部位に圧痛を認めます。発症形式は異なりますが、臨床所見が似ているhigh ankle sprain/syndesmosis injury:前下脛腓靭帯損傷という難治性靭帯損傷があります。
| 臨床所見 | エコー所見 | |
|---|---|---|
| grade1 | 軽度の損傷 靭帯の伸長のみで | |
| grade2 | 中等度の損傷 前距腓靭帯断裂 | 前距腓靭帯の不正像と軽度の関節不安定性 |
| grade3 | 重度の損傷 前距腓靭帯・踵腓靭帯断裂 | 踵腓靭帯部の血腫と関節不安定性 |
画像所見:まずレントゲンで骨折が無いことを確認します。特に小児の裂離骨折は見逃す場合があります。エコーによって損傷部位の確認や不安定性の評価をします。
足関節靭帯損傷の治療・リハビリと後遺症
足関節靭帯損傷はgrade3であっても、保存加療が主体であって、手術加療は推奨されていません。
- a) 炎症期(受傷後10日)
- RICE処置:可及的に早期の適切に対応することによって、出血を最小限にする。R (rest) 局所の安静・I(ice) 冷却・C(compression) 圧迫・E(elevation) 挙上。10日前後の短期間外固定は問題ありませんが、長期の外固定は筋力低下、拘縮が生じるため推奨されていません。
- b) 増殖期(4-8週間)
- ギブスなどの外固定ではなく、半拘束型装具や足関節ポーターによる固定で、動かしながら治します。障害靭帯に負荷のかからない筋力強化 ストレッチを行います。
- c) 改造期・成熟期(8週間-1年間)
- 受傷前の状態にもどるため、再発防止のためにバランストレーニングなど積極的なリハビリを行います。
- d) 後遺症
- 再発:特に1年以内の再発が多く、スポーツ選手は2倍の再発リスクがあるといわれています。
陳旧性足関節靭帯損傷:靭帯の修復が不十分で不安定性が残存し、繰り返す捻挫を生じる場合があります。
距骨離断性骨軟骨炎:足関節靭帯損傷の際に併発し、繰り返す捻挫により起こる場合も有ります。
診断と治療のポイント
初回受傷時の診断、初期治療が最も重要です。初期治療を適切に行い、足関節の不安定性を残さないように治療します。特に小児期の治療は慎重に行ったほうが良いです。また、再発予防のバランストレーニングおよび運動時のテーピングやサポーター着用など考慮します。
参考文献
- Petersen W, Rembitzki IV, Koppenburg AG, Ellermann A, Liebau C, Brüggemann GP, Best R. Treatment of acute ankle ligament injuries: a systematic review.
Arch Orthop Trauma Surg. 2013 Aug;133(8):1129-41. - van den Bekerom MP, Kerkhoffs GM, McCollum GA, Calder JD, van Dijk CN. Management of acute lateral ankle ligament injury in the athlete.
Knee Surg Sports Traumatol Arthrosc. 2013 Jun;21(6):1390-5. doi: 10.1007/s00167-012-2252-7. Epub 2012 Oct 30. Review.
小児に多いスポーツ傷害
小児の運動器疾患と特徴
成長途中にある小児の運動器は成人の運動器を小型化したものではなく、発育期特有の解剖学的特徴によりその力学的特性は成人と大きく異なります。子供の骨格は軟骨部分が多く、関節軟骨の近傍に小児特有な成長軟骨板が存在し、力学的に弱く、筋/腱付着部となるためスポーツ障害の好発部位となります。また、骨の伸長に対して、骨量の増加が追いつかないため一時的に骨密度も低くなり、骨自体も力学ストレスに脆弱になります。発育期における筋/腱の成長は骨伸長に比べて緩やかなため、急速に骨が成長する時期において筋/腱は相対的に緊張が高まり、また、筋力増加も骨格の成長に追いつかず、筋力が相対的に低い状態にあります。このような、骨と筋/腱の間の不均衡が障害を引き起こす要因となっています。このような特徴から、小児では関節、あるいは筋/腱が付着している部分の軟骨傷害や疲労骨折などが見られます。骨端症としてオズグットシュラッター(Osgood-Schlatter)病やシーバー(Sever)病、骨軟骨障害として成長期野球肘の一つである上腕骨小頭の離断性骨軟骨炎、疲労骨折の一つである腰椎分離症などがあります。
1) オズグットシュラッター(Osgood-Schlatter)病
脛骨粗面と呼ばれる膝の下方にある結節上隆起部の骨端軟骨が剥離することによって疼痛が生じます。脛骨粗面部は膝蓋靭帯の付着部であり、膝を伸展する際に大腿四頭筋(太もも前面の筋肉)が膝蓋骨を介して同部を牽引するために、脛骨粗面部の骨端軟骨部に過剰な負荷がかかることが原因とされています。跳躍するスポーツやボールを蹴るスポーツの10-15歳の子供に発症します。
a) 臨床症状
脛骨粗面部の腫脹/圧痛を認めます。また同部が骨性隆起として触知されます。
b) 画像診断
レントゲンやエコーで診断できます。
c) 治療
治療は安静(運動の中止)と患部の冷却で炎症を取ります。疼痛が無くなればスポーツ復帰は可能ですが、疼痛の再燃が多く、スポーツ前後のストレッチ(大腿四頭筋)/アイシングが必要です。また、脛骨粗面部へのテーピングなどがあります。成人になり骨格が成熟したら症状は消失します。しかし、骨端軟骨が異常な骨形成/変形し、遺残疼痛が生じる場合もあります。症状が消失した後もスポーツ前後のストレッチは重要です。
2) シーバー(Sever)病
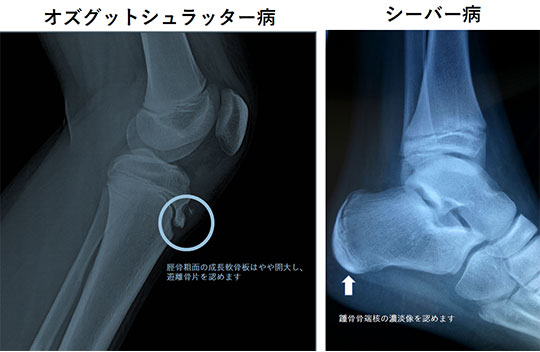
踵骨(かかとの骨)に起きる骨端症です。オズグット病と同じで、本疾患はアキレス腱と足底腱膜(足の裏に膜のように張っている腱組織)の拮抗する牽引力が繰り返して起こることによって発症します。
a) 臨床症状
8-13歳のスポーツをする男児に多く、特に誘因なく運動時の踵部の疼痛で発症します。局所の腫脹や熱感は軽度で、疼痛が強くなると尖足(爪先立ち)で歩くようになります。
b) 画像診断
レントゲンで踵骨骨端核の濃度が濃くなり、分節化や骨端線の拡大を認めます。
c) 治療
安静(運動の中止)とソール(靴底)の柔らかい靴を選んだりします。また、足底板(インソール)などで踵を少し高くすることによりアキレス腱の緊張を緩めます。予後良好でありますが、足関節の硬さが問題であれば繰り返すため、運動の前後でストレッチを行います。
3) 成長期野球肘
野球選手の上肢障害は多く、特に骨端線閉鎖前の小・中学生の成長期ではその解剖学的特徴から内側型(内側上顆障害)と外側型(小頭障害: 離断性骨軟骨炎)に分けられます。
内側型野球肘(内側上顆障害)
a) 臨床症状
明らかな原因となる1回の投球動作で急激な疼痛を自覚し、投球数と伴に徐々に疼痛が増していく場合や、投げ始めが痛く、徐々に投球数と伴に疼痛が軽減していくなど様々訴えがあります。
b) 画像診断
レントゲンやエコーなどで上腕骨内側上顆骨端核の筋/腱/靭帯付着部に亀裂や分節/分離像を認めます。
c) 治療
肘関節の負荷を制限するため、投球は中止します。バッテイングや捕球のみの守備練習、ランニングは許可されます。疼痛は比較的早期になくなりますが、病変部の圧痛や負荷試験などで疼痛が出現しなくなるまで、投球は禁止されます。疼痛が無くなれば、徐々に投球練習を行い、2-3週間かけて復帰していきます。その後は予防のため、正しい投球フォームの獲得や年齢にあった球数制限をします。また、レントゲンで修復像を確認していきます。
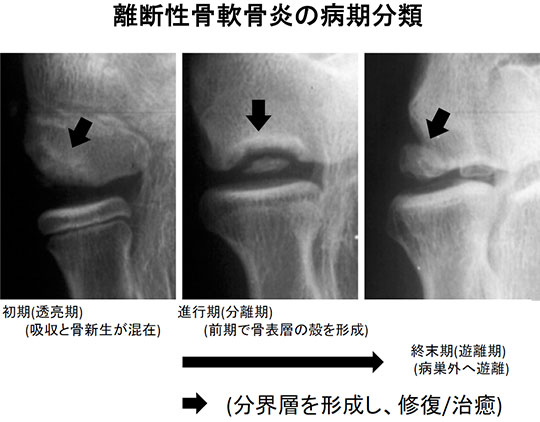
外側型野球肘(小頭障害: 離断性骨軟骨炎)
上腕骨小頭離断性骨軟骨炎は難治性の骨軟骨障害であるため、スポーツ禁止が長期間にわたり、場合によっては手術加療が必要なことがあります。
a) 臨床症状
比較的症状に乏しく、内側障害の際に偶然見つかる場合や検診で発見されることがあります。比較的病期が進行しなければ症状は出現しません。
b) 画像診断
レントゲンやエコーによって診断します。また、CT/MRIによって病巣の大きさ、深さ、遊離体の有無などを検査します。
c) 治療
一般的には病期によって治療方針を決めます。初期や進行期であれば保存療法、終末期には手術加療が選択されます。
- 保存療法
- 障害された上腕骨小頭の自然治癒力を阻害する外力を除去することであり、投球動作だけでなく、腕立て伏せや患側での荷物もち、グランド整備のトンボかけなども禁止します。持ってよいものは“箸と鉛筆”だけとします。外固定は必要ありません。レントゲンやCTで修復状態を確認していきますが、通常修復には1年程度要します。初期で90%、進行期で50%程度に修復を認めます。無症候性で発見された場合も同様です。
- 手術加療
- 保存療法で修復を認めないものや終末期は手術加療を行います。但し、ひっかかりやロッキングが無く、特に症状がなければそのままプレーを継続しながら経過観察します。手術法は関節鏡などで病巣部を切除し、郭清する低侵襲のものから、膝関節や肋軟骨部からあまり使用していない軟骨を骨柱として採取して、病変部に移植する方法などがあります。
4) 腰椎分離症
腰椎分離症とは、発育期である小中学生で未熟な脊椎に加わる反復ストレスにより、脊椎の後方にある力学的に脆弱な関節突起部が疲労骨折を起こしたものと考えられています。
a) 臨床症状
症状の主体は腰痛です。特に運動時に強く、伸展時(腰を反らす)時に痛みが出現します。2週間以上続く腰痛で、スポーツを行う発育期の子供であれば分離症を疑って積極的な精査が必要となります。
b) 画像診断
レントゲン、CT/MRIで診断します。成人の分離症はほぼ偽関節(治癒しない状態)でレントゲンのみで診断できますが、発育期の分離症はレントゲンのみでは難しく、CT/MRIで病期を正確に診断し、治療方針を立てます。適切な時期に的確な治療が行われると骨癒合を得ることができますが、治療時期を逸すると偽関節に至ります。
c) 治療
一般的には病期/年齢によって治療方針を決定します。小学生であれば全例骨癒合を目指した保存加療が行われます。中高校生であれば初期および進行期であれば骨癒合を目指した治療を行いますが、目標とする大会やトレーニング期を考慮して骨癒合を目指すか否かを決定します。終末期であれば骨癒合の可能性がなく、除痛を優先した対症療法となります。
| 病期診断 | 癒合率 | 癒合期間 |
|---|---|---|
| 初期 | 94% | 3.2カ月 |
| 進行期 (MRIで椎弓根浮腫あり) |
64% | 5.4カ月 |
| 進行期 (MRIで椎弓根浮腫なし) |
27% | 5.7カ月 |
| 進行期 | 0% |
- 保存加療
- 骨癒合を目指す場合は硬性コルセット(硬い鎧のようなコルセット)を装着し、3ヶ月間競技スポーツ/体育などを禁止します。疼痛が強ければNSAIDsなどの鎮痛剤を使用します。その期間はストレッチ(股関節)や体幹筋力トレーニングなどリハビリを行うことが、他のスポーツ障害の予防にもなり重要です。3ヶ月骨癒合の判定をします。状況によって硬性コルセットの装着期間が延長される場合や軟性コルセットへ変更し、徐々にスポーツ復帰をしていきます。骨癒合を目指さない場合ははじめから軟性コルセットを使用します。各種運動療法を行い、早期の競技復帰を目指します。
- 手術療法
- 保存療法に抵抗性の分離部由来の腰痛がある場合、手術療法が考慮されます。一般的には低侵襲で可能な限り背筋を温存し、分離部の修復術が行われます。
診断と治療のポイント
小児のスポーツ障害の発生には、オーバーユースとともに骨成長の関与が大きく、急速な骨伸長に伴う筋、腱の過緊張が発生要因となっています。このため、指導者や親御さんが子供の成長を把握しておくことが必要で、また日々の練習でのウォーミングアップとストレッチングを習慣づけることが大切です。治療に関しては運動休止や装具装着のコンプライアンスが重要で、病態や治療の目的、期間などを本人、指導者、ご家族に理解してもらって行うのが良いでしょう。
疲労骨折
疲労骨折とは
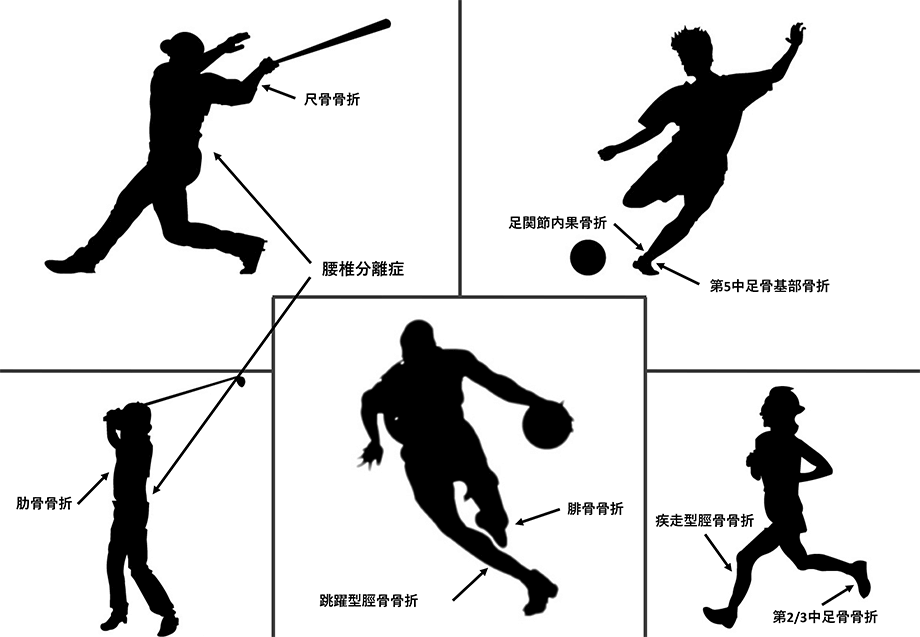
疲労骨折とは小さな外力が繰り返し骨の同じ部位に加わることによって、小さな傷が生じ、それが修復されず蓄積することによって起こる骨折です。もともとは軍隊の行軍訓練での中足骨骨折(足の甲)として報告されましたが、現在は様々なスポーツ選手などにみられます。スポーツの種目と好発部位ではランナーでは脛骨/大腿骨頚部/腓骨/中足骨(第2/3)の下肢に生じます。野球、テニス、バスケットボール、体操選手などでは尺骨近位/上腕骨遠位などの上肢にも生じます。
また、体幹部では腰椎分離症も疲労骨折の一つとして有名ですが、ゴルファーなどでは肋骨の疲労骨折も生じることがあります。
疲労骨折の原因として環境因子と選手因子の2つがあります。環境因子は不適切なトレーニング、選手に合わないシューズやグランド、栄養習慣などがあります。
選手因子として筋力不足、骨格の問題、体の柔軟性、未熟な技術などが挙げられます。
スポーツ種目と発生部位
臨床症状
局所の疼痛や軽度の腫脹が生じますが、日常生活では不自由のないことが多く、はじめは休息で症状の軽減を認めることがあります。但し、適切な休息や治療を施行しなければ病態は進行して、疼痛も徐々に増悪し、プレーに支障をきたしてきます。
画像診断
レントゲンやエコーで初期検査を行います。レントゲンで骨折の有無がはっきりしない場合でも、3-4週後の再検査でわかる場合もあります。疲労骨折を強く疑う場合はMRIを施行し、早期に診断を確定させます。
治療
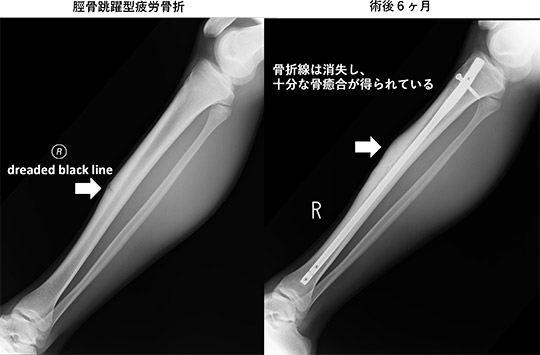
一般的にはスポーツの中止が必要ですが、日常生活には問題なく、外固定の必要もありません。
スポーツの中止期間(3-16週間)はMRI所見や発生部位によって決まります。中止期間に疲労骨折となった原因の除去や再発予防のためリハビリや装具療法を行います。
一部の高リスク疲労骨折(上外側型大腿骨頸部骨折、跳躍型脛骨骨折、足関節内果骨折、第二中足骨/第五中足骨基部骨折など)では保存加療では骨癒合の可能性が低く、手術加療が選択されることもあります。
診断と治療のポイント
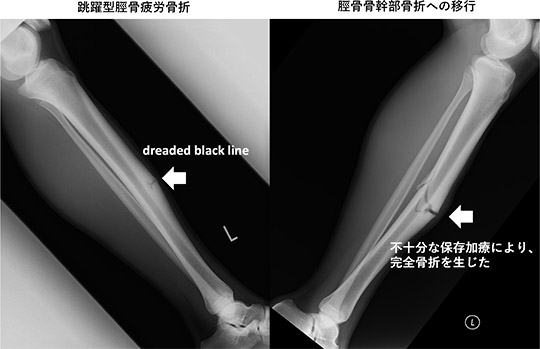
休息で症状が軽快してしまうため、正しい診断/治療をせずに放置すれば再発を繰り返し、骨癒合が難しくなって、偽関節や完全な骨折に移行することがあります。
整形外科を受診して十分な診察/検査を行なって、正しい診断をしてもらうことを勧めます。
股関節障害
股関節とは
股関節は人体最大の関節で、体幹(脊柱/骨盤)と下肢をつなぐ最大荷重関節(歩行時で体重の3-5倍 階段昇降/ジャンプ動作時で体重の6-12倍)でもあり、体重を支えるのに重要な役割を担っています。また、大きな関節可動域も有し、すべての年齢、スポーツで障害を生じる可能性がある関節です。
股関節障害
股関節は脊柱/骨盤帯/腹壁と協調して作用するため、それら隣接する部位の障害との鑑別や共存する病態など診断に難渋する場合があります。股関節障害は大きく分けて関節内障害と関節外障害に分類できます。
関節内障害
1) ペルテス病
4-10歳の小児に起こる大腿骨骨頭の骨壊死です。多くは小児病院で治療が行われます。早期に発見し、装具を使用した免荷療法(股関節に体重をかけない)などの保存療法が行われます。
2) 大腿骨頭すべり症
10-16歳の男子/12-14歳の女子に起こる骨端線損傷です。多くは手術療法が行われます。
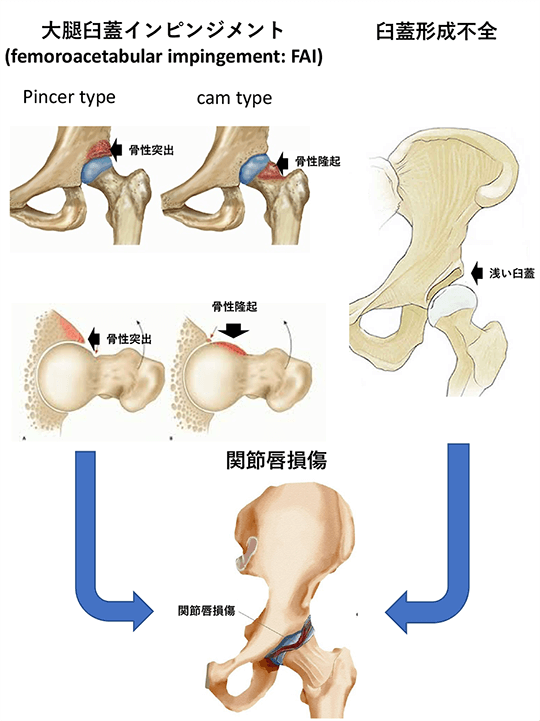
3) 大腿臼蓋インピンジメント(femoroacetabular impingement: FAI)
股関節を形成する大腿骨と臼蓋(寛骨臼)の構造上の問題で大腿骨頸部や臼蓋縁の骨性衝突によって疼痛が生じます。反復動作により病態が進行すれば、関節唇損傷や変形性関節症が生じます。しかし、30%程度が無症状だとも言われています。
4) 臼蓋形成不全
大腿骨頭を覆う臼蓋の前外側が先天的に浅く、股関節の安定性も低下し、徐々に軟骨変性が進行すれば、関節唇損傷や変形性関節症が生じます。
5) 関節唇損傷
関節唇とは臼蓋縁の周りに存在する柔らかい軟骨組織で大腿骨頸部と臼蓋の異常な衝突により損傷し、FAIや臼蓋形成不全がハイリスクとなります。症状はとても強く、疼痛や引っかかりなどで動作が制限されます。
6) 大腿骨頭壊死症
大腿骨頭の一部の骨組織が血流障害により壊死する病気です。ステロイドやアルコールが危険因子とされ、骨頭の圧壊が進行すれば強い疼痛が生じ、歩行障害が出現します。多くは人工股関節置換術や骨切り術などの手術療法が行われます。国の指定難病になっています。
7) 変形性股関節症
股関節の関節軟骨、軟骨下骨、関節辺縁が変性した状態を変形性股関節症と呼びます。股関節の関節内障害が進行した結果、生じる状態です。
関節外障害
骨盤前方/鼠径部痛
1) 恥骨結合炎
恥骨結合に対する直達外力や反復する過負荷(体幹の回旋運動やキック動作、内転筋や腹直筋の酷使)によって生じます。
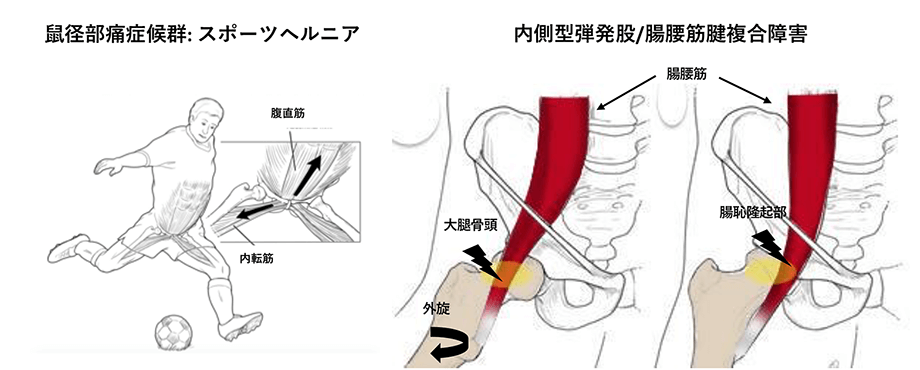
2) 鼠径部痛症候群
スポーツヘルニアとも呼ばれています。下腹壁の障害で、体幹伸展時に起こる腹直筋の恥骨結合付着部損傷と考えられています。反復的に大腿部を捻るスポーツに多く、アイスホッケーやサッカー、ラグビー選手に起こります。大腿部の強い筋力に対して相対的に腹筋が弱い場合に生じることが多いようです。
3) 内転筋肉離れ
内転筋に強い偏心性の収縮が起きる際に生じ、サッカーやホッケーの選手に起こります。内転筋筋力低下、外転筋/内転筋筋力バランスの不均衡、股関節可動域の低下などがリスクとなります。
4) 内側型弾発股/腸腰筋腱複合障害
腸腰筋は腰椎から大腿骨に付着する大きな筋肉で、股関節屈曲する際に股関節/骨盤/脊椎を安定させる作用を持っています。この筋肉の障害は関節内障害、脊椎障害を保護するために代償性に起こります。股関節屈曲、内転で疼痛が生じ、トレイルランニングやランナーがストライドを広げる際に生じます。内側型弾発股とは腸腰筋腱が骨盤骨の腸恥隆起部や大腿骨頭、小転子で引っかかり、股関節屈曲/外転/外旋で轢音が生じます。腸腰筋腱の肥厚が原因で、疼痛などの症状が無い場合もありますが、慢性的な経過で腸腰筋機能不全を生じる場合もあります。ダンサーやサッカー、ウエイトリフティングの選手、ランナーに多いようです。
股関節外側部痛/大腿部痛
1) 大転子疼痛症候群/外側型弾発股
大腿骨大転子部(股関節部外側で触れる部分)は臀筋の付着部で付着部炎や滑液包炎生じやすい部位です。また、膝外側へと連なる腸脛靭帯(大腿筋膜張筋)の付着部でもあり、中年女性のアスリートが障害を受けやすい部位です。疼痛部位が坐骨神経痛や仙腸関節障害との鑑別が難しく、また併存する場合もあります。また、股関節の屈曲/伸展の際に中臀筋腱や腸脛靭帯が大転子部で引っかかり、轢音を生じるものを外側型弾発股と呼ばれます。
骨盤後方痛
1) 仙腸関節障害
仙腸関節は仙骨と腸骨が強靭な靭帯で強固に固定されています。片足で立ちながら捻りが加わるような姿勢をとる、スケート、ラケットスポーツの選手に起こります。
2) 梨状筋症候群
梨状筋や閉鎖筋などの短外旋筋群によって坐骨神経が引っかかり、坐骨神経痛を生じるもので、腰椎疾患との鑑別が難しい場合があります。
3) 大腿二頭筋腱炎
大腿二頭筋坐骨付着部で炎症が生じ、スキー選手や短中距離走選手に起こります。大腿二頭筋の柔軟性の低下が多くみられ、肉離れのリスクも上がります。
画像診断
レントゲンやCTで骨性の異常を確認し、必要であればMRIや超音波を使用して、関節水腫や軟部組織の異常/障害の有無を検査します。
治療
関節内障害と関節外障害に分類して行います。
関節内障害
変形性関節症に至っていない関節内障害に対してはリハビリテーションを主体とした保存療法が行われます。生活指導、動作確認を行って不良肢位での動作を変更し、患者教育を行っていきます。股関節周囲筋の柔軟性/筋力強化して股関節の安定性を向上させます。関節可動域訓練を行い股関節のスムースな動きを得るようにします。十分な保存加療で改善しない、治療抵抗性のものには手術加療が考慮されます。一般的には関節温存術が観血的または関節鏡を用いて行われます。変形性関節症に至ったものはさまざまな経口鎮痛薬を使用し、関節保護を目的とした運動療法が行われます。症状の改善が認められなければ人工股関節置換術を含めた根治的な手術が行われます。
関節外障害
基本的にはリハビリテージョンを中心とした保存加療が行われます。拮抗筋(外転筋vs内転筋、屈曲筋vs伸展筋)、体幹と下肢筋力の不均衡がある場合、低下している筋肉の強化や柔軟性を獲得してバランスを整えます。また、炎症の滑液包炎や付着部炎が存在する時はステロイド注射などを試みます。保存加療に抵抗性の場合、手術加療も考慮されます。
診断と治療のポイント
股関節障害は比較的多く、特にスポーツ選手に頻繁に起こります。しかし、その正確な診断は難しく、隣接する骨盤帯/腹壁/脊柱/大腿部/膝/足部に問題は無いか?特殊なスポーツ動作に問題は無いか?それらを身体所見から推察して、画像所見で診断していきます。当院では積極的に運動器リハビリテーションを取り入れており、医師/理学療法士がそれぞれ身体所見を取り、診断/原因を確定して、治療に取り組んでいます。まずは、整形外科専門医を受診することをお勧めします。
膝関節障害
膝関節とは
膝関節は大腿骨(ふとももの骨)と脛骨(すねの骨)、膝蓋骨(膝の皿)で構成され、脛骨の外側には腓骨が寄りそうように存在します。脛骨はほぼ平らでやや後方へ傾斜し、その上を凸状の大腿骨が転がり滑るように動き、膝は屈曲/伸展します。形状的に膝関節は不安定なため、靭帯(骨と骨をつなぐ軟部組織)や半月板(関節の間に存在する組織)などによって関節の安定性を保っています。また、骨の表面は軟骨で覆われ、隙間には半月板、関節をおおうように関節包が存在し、その内側にある滑膜は潤滑油の役割をする関節液を分泌しています。これらの働きによって関節は非常に滑らかに動きます。膝関節は歩く、座る、立ち上がるなどの日常生活動作、ランニング、ダッシュ、ジャンプ、方向転換などのスポーツの際の動作、バランス機能にも大切な役割を果たしています。スポーツなどでの怪我や反復するストレスで障害を負った場合、スポーツ復帰には適切な診断と治療が必要となってきます。
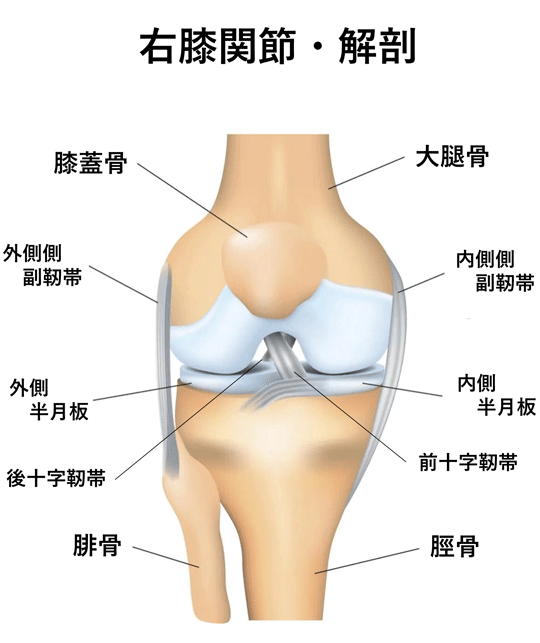
膝関節外傷/障害
スポーツにより膝関節外傷/障害は靭帯損傷(前十字靭帯損傷、内側側副靭帯損傷、後十字靭帯/外側側副靭帯損傷)、半月板損傷(内側/外側半月板損傷、円板状半月)、オーバーユース障害による腱付着部や靭帯の炎症(大腿四頭筋腱炎、膝蓋靭帯炎、鵞足炎、腸脛靭帯炎)の3つに分けられます。
1) 靭帯損傷
a) 前十字靭帯損傷
前十字靭帯損傷はサッカーやラグビーなどのコンタクトスポーツで膝を捻ったり、バレーボールやバスケットボールなどのジャンプやターンの際に過度な負荷によって生じます。診断は徒手的診察が重要で、関節穿刺で血性関節液を認めればMRIで損傷の有無や半月板損傷や内側側副靱帯損傷の合併を確認します。前十字靭帯は脛骨の前方動揺性や前内側への回旋不安定性を制御するもので、損傷・機能不全になれば不安定性・関節機能障害が生じるため、靭帯損傷の中で最も手術療法が選択されることの多い靭帯損傷です。活動性の低い人や不全損傷で不安定性が無ければ、装具療法などの保存加療も選択されます。手術加療は靭帯再建術で、近くの腱を採取して靭帯を再建します。術後は一般的に装具療法・リハビリを行い、2−3ヶ月で通常の生活・ランニングぐらいは可能となります。その後スポーツ復帰に向けたアスレチックリハビリテーションへ移行し、再断裂の予防を図り術後6-9ヶ月で復帰となります。
- 合併症
- 前十字靭帯機能不全の状態でスポーツ活動や日常生活が続けば半月板損傷や変形性関節症に進行することが予想されます。しかし、これらのことを予防するために靭帯再建術を行うことが有効かどうかは未だ議論の余地があるところです。
- 予後
- 手術法も年々改善され、より解剖学的に正常に近い再建手術が可能となり、ハイレベルなスポーツへの復帰も可能となっています。しかし、再断裂を生じる方もいて十分なリハビリテーションが必要です。
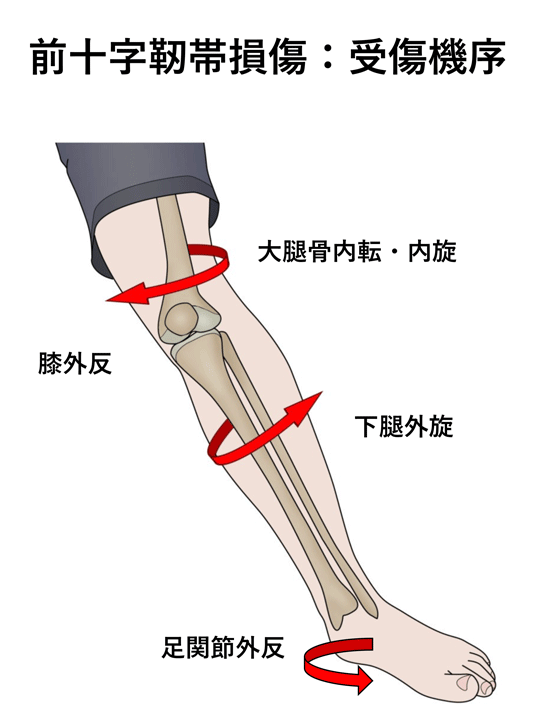
b) 内側側副靭帯損傷
内側側副靱帯損傷はラグビーや柔道などで膝が直接外反強制(外側から内側に外力が加わる)された場合や、サッカーやバスケットボールで着地/ターン ストップ動作でknee-in(膝が内側にはいる)状態で損傷する場合があります。診断は徒手検査で疼痛の誘発や不安定性の有無を、レントゲンで骨傷が無いことを確認します。超音波検査では病変部位の確認ができ、MRIで他の靭帯損傷や半月板損傷を調べる場合もあります。治療は損傷の程度によって異なり、不安定性が無い場合は外固定の必要はなく、冷却・安静のみで徐々にスポーツ復帰をします。靭帯の一部(深層)が断裂し、不安定性がある場合はサポーターなどの外固定を行い、復帰に向けてリハビリテーションを行います。靭帯の完全断裂や他の軟部組織の損傷を伴い、高度な不安定性がある場合は手術加療が選択されます。
- 合併症
- 他の靭帯損傷や半月板損傷が合併することがあり、それらを放置し、不安定性が残存すれば機能障害や変形性関節症に移行します。
- 予後
- 多くの場合は手術加療を行わなくても、治療成績は良好でレベルの高い競技復帰も可能な外傷です。
c) 後十字靭帯損傷
後十字靭帯損傷はラグビーやアメリカンフットボールなどで前方からのタックルで脛骨が後方へシフトした際に生じます。診断は関節腫脹を認め、徒手検査で後方不安定性の有無を確認し、MRIで損傷の有無を確認します。治療は前十字靭帯損傷とは異なり、他の軟部組織損傷が合併していなければ不安定性は比較的軽度で装具療法/リハビリテーションなどの保存加療が行われます。不安定性を認め、スポーツ活動に支障をきたし、日常生活で疼痛が残る場合は靭帯再建術などの手術加療が行われます。
- 合併症
- 保存療法では後方不安定性が残存し、手術加療では関節可動域制限が生じる場合があります。変形性関節症への移行は短期では保存加療と手術加療では違いはありませんが、長期になれば保存加療でそのリスクが高くなることが予想されます。
- 予後
- 保存加療も手術加療も半数以上で競技レベルでのスポーツ復帰は可能です。
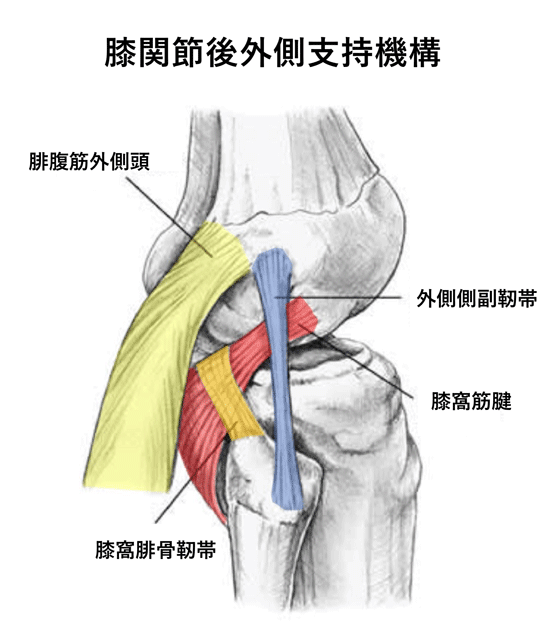
d) 外側側副靭帯損傷・後外側支持機構損傷
外側側副靭帯が単独で損傷することはなく、膝窩筋腱・膝窩腓骨靭帯を主要とする構成要素として損傷します。これらの部位は後外側支持機構と呼ばれ、膝の内反・外旋安定性に関与しています。また、後外側支持機構も単独で損傷することは少なく、十字靭帯と合併し複合靭帯損傷として起こり、一般的には高エネルギー損傷で生じます。治療は保存加療では安定性を得ることは困難で手術加療・靭帯再建術が行われます。
- 合併症・予後
- いろいろな再建法が報告され、煩雑でより専門性の高い手術となっております。関節安定性は改善しますが、関節可動域制限が残るため未だ手術成績は安定していません。
2) 半月板損傷
半月板は膝関節の大腿骨と脛骨の間にあるC型をした軟骨の板状の組織で、内側と外側にそれぞれあります。その機能は膝関節を滑らかに動かすため、荷重分散や関節安定性、潤滑補助の役割を担っています。半月板は周囲の10-25%までしか血行がなく、自然修復が困難で、その治療が難しくなります。
a) 内側・外側半月板損傷
半月版損傷は、スポーツ外傷でよくみられ、体重が加わった状態で捻り半月板のみ損傷するものと、靭帯損傷に合併して起こるものがあります。また、高齢者では些細な怪我や日常生活動作でも損傷します(変性断裂)。症状は痛みに伴うひっかかり感や関節水腫(膝に水がたまる)が生じます。また、断裂した半月板が関節に挟まれば “ロッキング”という状態で膝の曲げ伸ばしが急にできなくなることがあります。診断は徒手検査やMRIで行われます。治療はリハビリテーションや消炎鎮痛剤を使用し、保存加療が行われますが、症状が残存し、スポーツ復帰に支障のある場合手術加療が選択されます。一般的には関節包付着部の血行の存在する部分であれば縫合術、それ以外の部位では部分半月板切除術が施行されています。
- 合併症・予後
- 部分半月板切除は二次的な軟骨損傷など予後が悪いものも散見され、近年は縫合術の適応が拡大され積極的に行われるようになっております。しかし、縫合術が行われた場合、3週間程度外固定や免荷歩行となり、スポーツ復帰には4-6ヶ月程度かかります。また、変性断裂で膝のアライメントが不良の場合は骨切り術が併用されます。
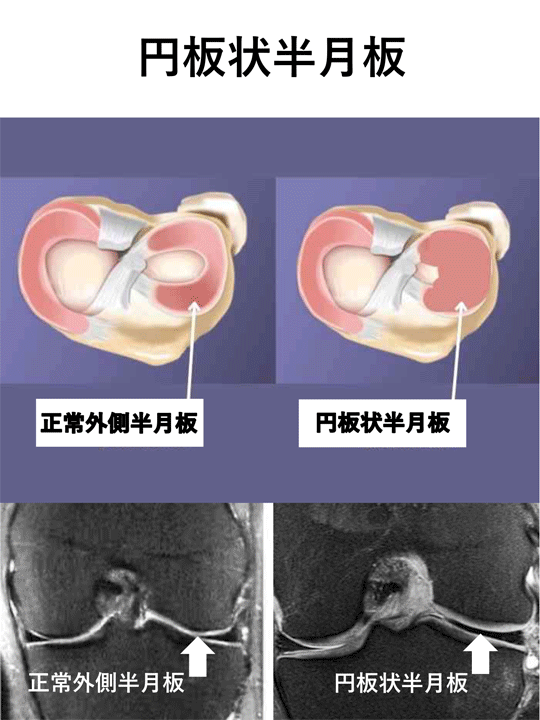
b) 円板状半月板
円板状半月板とは膝半月板の形態異常の一つです。C型の半月板の中央部分も覆われて、ほぼ丸い厚みのある板状の半月板をしています。外側半月板に多く、その形態上正常の半月板に比べ損傷しやすい半月板です。症状は疼痛に伴う伸展障害やロッキング症状などを生じ、小児期から症状が現れることもあります。診断は徒手検査、レントゲンやMRI検査で行われます。治療は安静を含めた保存加療が行われ、症状の改善がなく、スポーツ復帰に支障があれば手術加療は行われます。手術は正常の半月板に近い形状になるように形成術が行われ、時に損傷した半月板は縫合術が施行されます。
- 合併症・予後
- 大腿骨離断性骨軟骨炎(軟骨を支える軟骨下骨が壊死し、軟骨が剥がれる疾患)が15%程度合併することが知られています。また、術後半月板切除による不安定性が起こることもあり、近年は安易に切除せずに積極的に縫合術が併用されるようになっています。
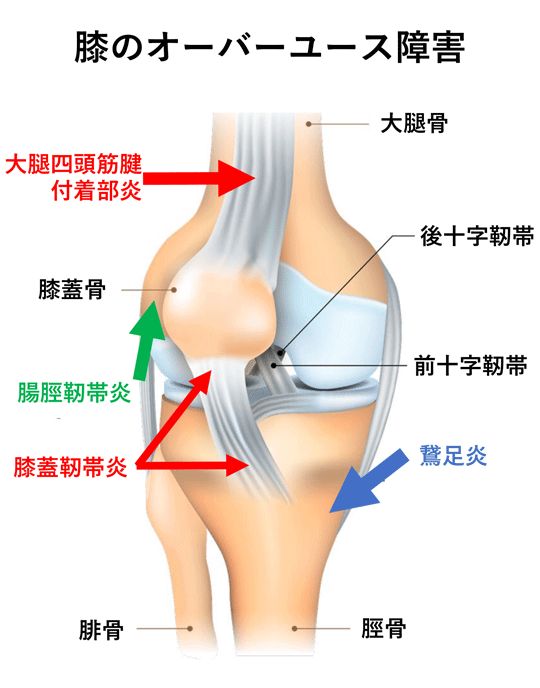
3) オーバーユース障害
膝のオーバーユース障害とは膝の屈伸に伴うランニングやジャンプなどを長時間繰り返し行うことによって膝周囲の腱付着部に炎症が生じることによって起こります。それらに腸脛靭帯炎、膝蓋靭帯炎、鵞足炎などがあります。
a) 腸脛靭帯炎
腸脛靭帯は骨盤の横から大腿筋膜張筋としてはじまり、腸脛靭帯となり大腿外側を通り、脛骨外側の外側隆起部(Gerdy結節)に付着部する股関節と膝関節の2つの関節をまたぐ靭帯です。そのため膝屈伸時に大腿骨外顆の突起を前後にスライドするため、その機械的刺激により炎症が生じます。骨との付着部炎として発症する場合もあります。長距離ランナーに多いことからランナー膝と呼ばれます。
b) 膝蓋靭帯炎
スポーツにおけるジャンプ、着地、ダッシュ、ストップなどの急激な動作により膝関節を伸展させる大腿四頭筋・膝蓋骨・膝蓋腱・脛骨結節付着部の間で張力が繰り返し加わります。ジャンパー膝と呼ばれ、大腿四頭筋の膝蓋腱付着部(大腿四頭筋腱)・膝蓋腱実質部・その膝蓋骨付着部・脛骨付着部に炎症が生じ、疼痛が出現します。
c) 鵞足炎
鵞足は脛骨内側に縫工筋腱、薄筋腱、半腱様筋腱の3つの腱が付着する部位でその周囲にはクッションの役割をもつ滑液包があります。これらの筋は膝を屈曲、内旋する際に作用します。付着部が繰り返し牽引され、周囲組織との摩擦により炎症が生じ発症します。普段あまり運動をしない方や運動をしている方でも種目を変更したり、運動量を変更した際に起こります。
- 治療・合併症・予後
- 基本はリハビリテーションを中心とした保存加療が行われます。ストレッチやスポーツ後のアイシング、ある程度の疼痛を自覚する遠心性収縮訓練などの高負荷の筋力訓練が行われます。炎症が強い場合はステロイドの局所注射が行われます。予後はよく、比較的疼痛は速やかに軽減します。スポーツ復帰後に再発を繰り返す場合もあり、障害部位周囲のストレッチなどを継続し、予防をしていきます。
診断と治療のポイント
スポーツにより膝関節障害は外傷から疲労性障害まで様々なものがあり、比較的手術加療が必要なものもあり適切な診断・治療方針を立てることが重要です。また、スポーツ復帰に関しては再発予防のため膝関節だけではなく、足部、股関節、体幹など連動する部位の評価・訓練が必要となります。当院では積極的に運動器リハビリテーションを取り入れており、医師/理学療法士がそれぞれ身体所見を取り、診断/原因を確定して、治療に取り組んでいます。まずは、整形外科専門医を受診することをお勧めします。
肩関節障害
肩関節とは
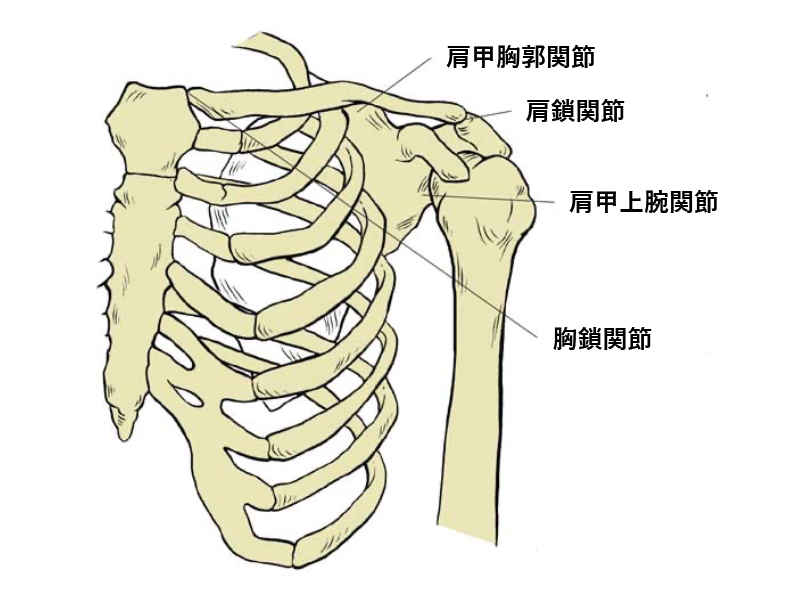
肩関節は一般的に上腕骨と肩甲骨で構成される肩甲上腕関節のことを指します。上腕骨頭と肩甲骨関節窩からなる球関節構造となっています。同じ球関節である股関節とは大きく異なり、上腕骨頭が関節窩より大きいため多方向に大きな可動域を得るが、骨性の安定性に乏しく、筋肉や靭帯にその安定性を委ねることになります。その筋肉や靭帯が肩甲骨に付着し、また、起点である肩甲骨自体も可動します。その関節安定性には肩甲骨機能も関与します。そのためいろいろな動作が可能となる代わりに肩甲骨の位置異常や運動異常(Scapular dyskinesis)が肩関節障害を招くことが多いため、肩甲胸郭関節、胸鎖関節、肩鎖関節を含んだ肩甲帯として診断、治療していきます。
オーバーヘッドスポーツによる肩関節障害/野球肩・投球障害肩
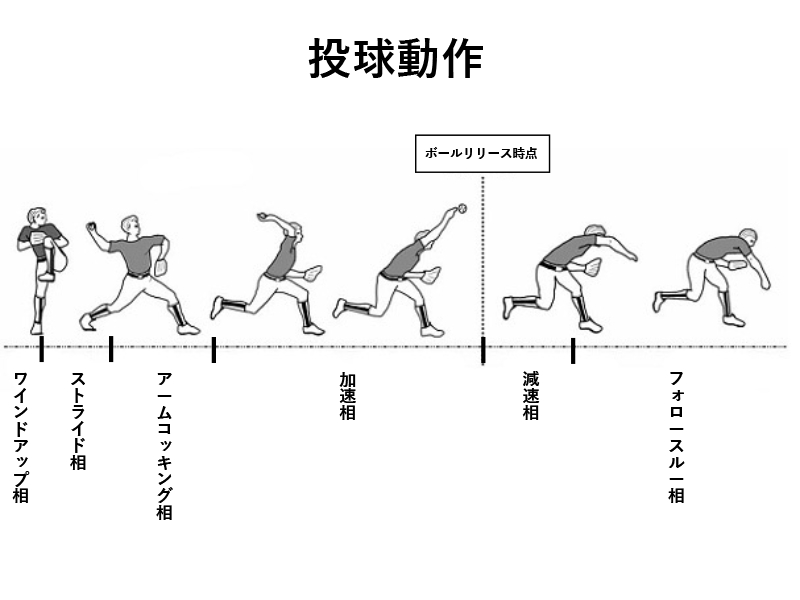
オーバーヘッド動作を要するスポーツ・活動においての肩関節障害の頻度は多く、野球やバレーボール、ハンドボール、水球、水泳、テニス、バトミントンなど様々な競技で起こります。野球肩・投球障害肩とは、ボールを投げる、またはそれに似た動きを繰り返すことで起こる肩の痛みや機能障害の総称です。肩局所の解剖学的破綻があれば、その部位・原因でインピンジメント症候群、肩滑液包炎、上腕二頭筋長頭炎、腱板炎、腱板損傷/断裂、SLAP損傷(上方関節唇損傷)、肩甲上神経障害などの診断名があがります。オーバーヘッド動作は肩関節外転・外旋運動によって行われ、次の様な病態により野球肩・投球障害肩が生じると考えられています。
1) GIRD(glenohumeral internal rotation deficit)
: 肩関節の外旋可動域が増大、内旋可動域の低下することで、肩関節後方構成体(関節包を含めた軟部組織)伸長の低下が原因とされています。骨頭は前方にシフトして前方不安定性やインターナルインピンジメント(internal impingement)、SLAP損傷の原因となります。また、肩内旋位での外転制限が出現し、肘下がりが起きて野球肘の原因にもなります。
2) 外旋筋群の筋力低下(腹臥位)と外旋筋群・内旋筋群の筋力不均衡
: 上腕骨頭を肩甲骨窩に引き込み、支えることができにくくなるため、肩甲骨が下がった状態で上腕骨を上げようとします。その際上腕骨と肩甲骨がぶつかるインピンジメントが生じることになります。
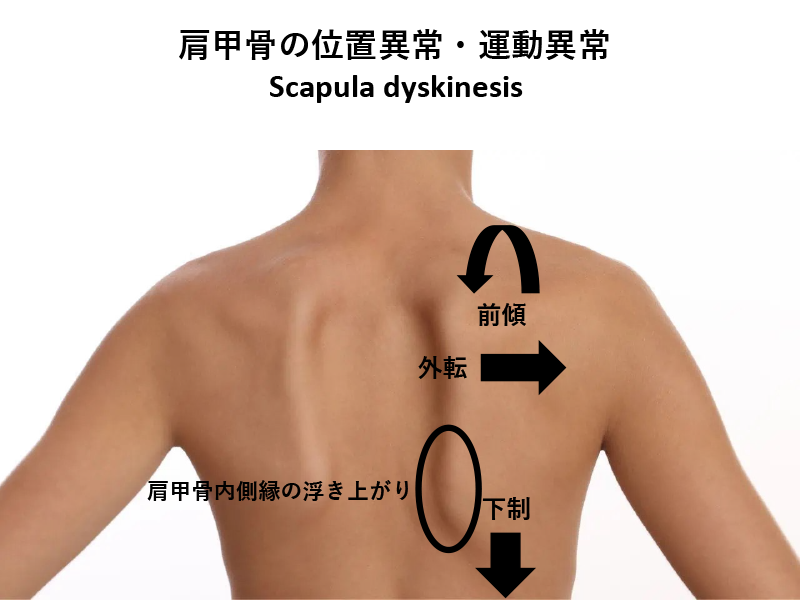
3) 肩甲骨の運動異常(Scapular dyskinesis)≒SICK scapula
- 肩甲骨の位置異常: 肩甲骨の外転位・前傾・下制など
- 肩甲骨内側縁の浮き上がり: 僧帽筋中部-下部、前鋸筋筋力低下 肩甲骨の不安定性
- 烏口突起周囲の痛みと位置異常: 大胸筋・小胸筋の伸長低下
- 肩甲骨の運動連鎖の破綻: 肩甲骨は下肢・体幹からのエネルギーを上肢近位から遠位へ効率よく伝達させる役割があり、上肢挙上の際に60度以降は肩甲上腕関節と肩甲胸郭関節で2:1の割合で共同運動として行われています(肩甲上腕リズム)。オーバーヘッド動作において肩甲骨の挙上が低下すれば肩峰下・烏口肩峰靭帯でのインピンジメントが引き起こされ、胸郭・肩甲骨の動きが低下すれば肩甲上腕関節の過剰な外旋運動が強いられ、加速期では体幹の回旋が使用できずに肩関節の内旋運動でボールを投げようとして、インターナルインピンジメント(internal impingement)の原因となるとされています。
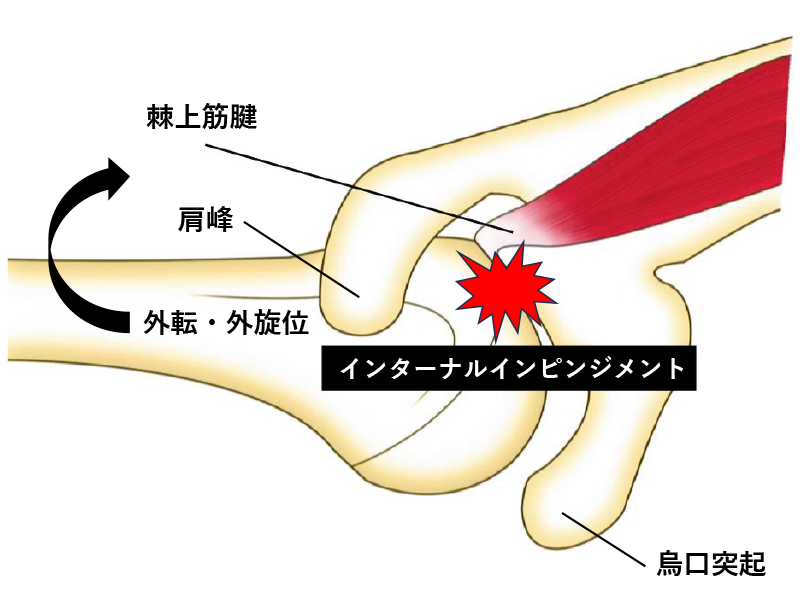
肩関節インピンジメント症候群
肩関節インピンジメントとは肩の動作時に何らかの原因で骨と骨の衝突や筋肉・軟部組織の挟み込みを起こし、疼痛を引き起こす疾患です。発生する部位によって関節外で起こる肩峰下と烏口下、関節内のインターナルインピンジメント(internal impingement)に分類できます。
- 肩峰下インピンジメント: 肩峰下で大結節と烏口肩峰アーチでぶつかり生じます。肩痛の原因で最も頻度が多く、腱板損傷が生じている可能性もあります。構造的問題では骨・軟部組織の変形・異常があります。機能的問題では挙上動作の際、腱板機能の低下によって三角筋優位に働き骨頭が上昇し、肩峰下距離の低下が起こります。また、肩甲体周囲筋の疲労により肩甲骨の機能・位置異常などでも起こります。多くの若年者運動選手は機能的問題で自由形水泳選手に多い様です。
- 烏口下インピンジメント: 烏口突起下と小結節の間で肩甲下筋腱・上腕二頭筋腱・上腕二頭筋腱滑車(reflection pully)が挟み込まれ疼痛が生じます。肩関節屈曲・内転・内旋時に起こり、投球動作のフォロースルーの際に生じます。原因は烏口突起の形態異常や大胸筋・小胸筋・烏口腕筋などの柔軟性低下や肩甲体周囲筋の疲労により肩甲骨の機能・位置異常などで起こります。
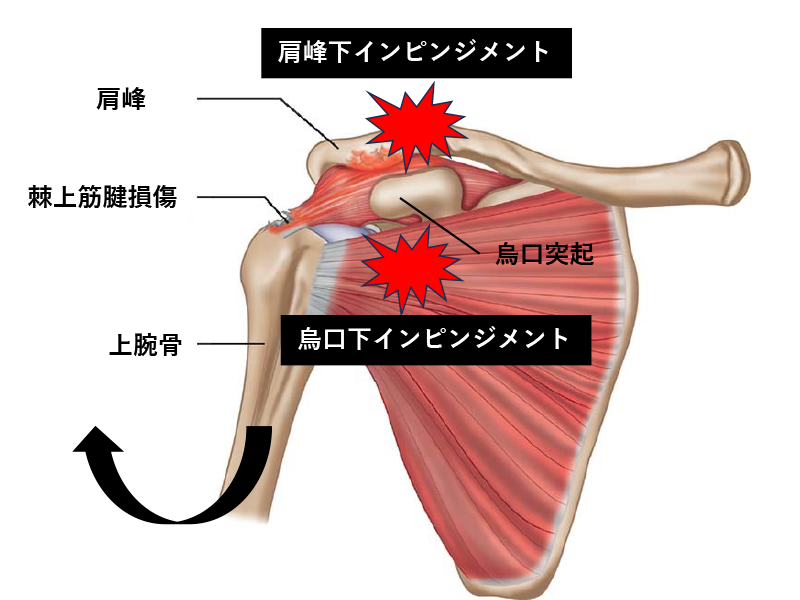
- インターナルインピンジメント(internal impingement): 肩関節外転・外旋位で大結節と後方関節唇で棘上筋・棘下筋腱が挟まり込まれて後方に痛みが生じます。腱板関節面側の損傷や関節唇損傷、前方不安定性が生じている場合があります。原因はGIRD(過度な外旋・後方構成体の伸長低下)や肩甲骨後傾低下などが挙げられます。投球動作ではコッキング後期から加速期初期で起こります。
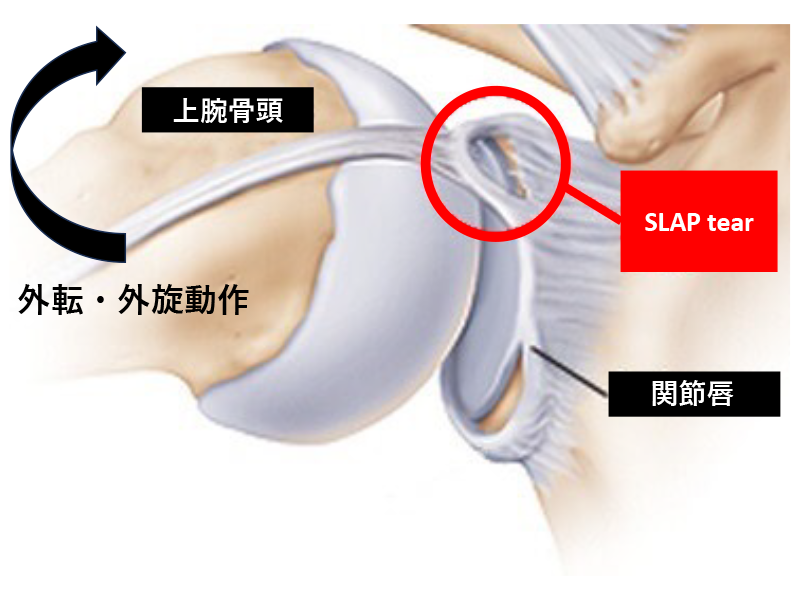
肩関節上方関節唇損傷(SLAP: superior labrum anterior and posterior損傷)
肩関節の上部にある軟骨の縁が剥がれることによって起こる肩痛・不安定感が生じる原因の一つです。オーバーヘッドスポーツで起こり、投球動作の際コッキング期から加速期に上腕二頭筋長頭腱に負荷が反復して生じ、付着部が剥がれてしまう状態です。また、インターナルインピンジメントの際に後方にも起こります。手をついて転倒した際にも起こります。
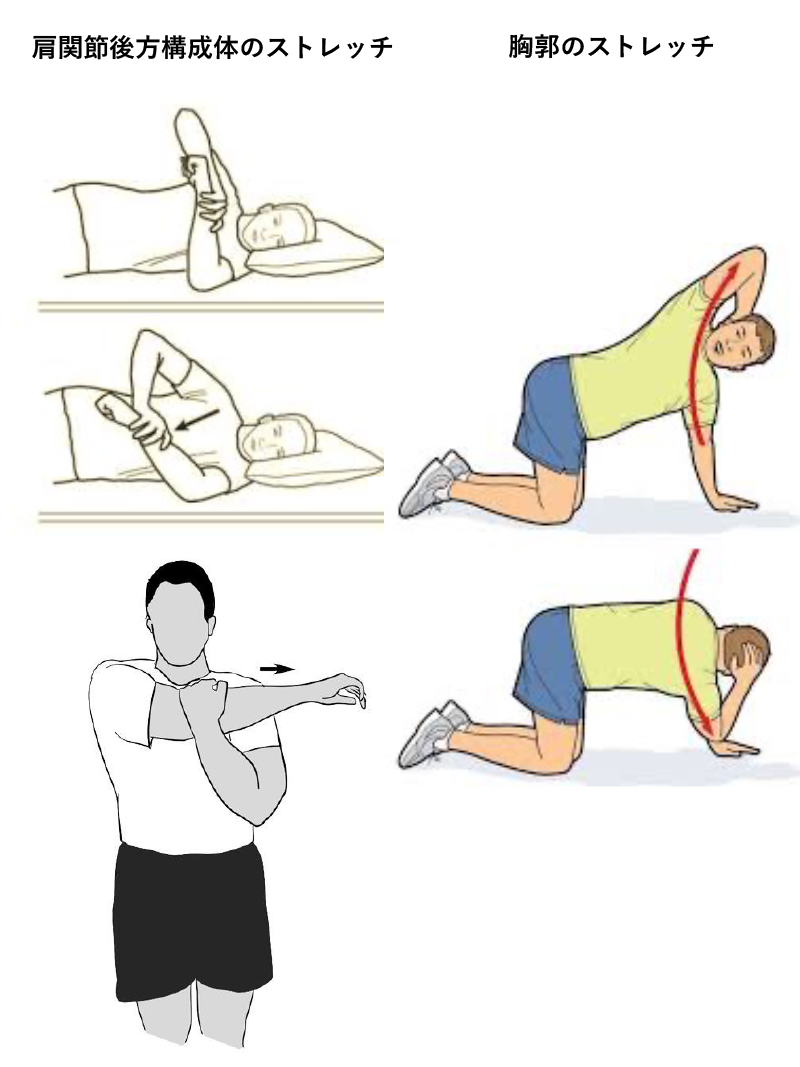
治療
多くは肩自体の問題より肩甲胸郭関節をはじめとした全身に何らかの身体機能異常から投球フォームが崩れ、肩に負担が増大するため、それらの機能修正が主体となるリハビリテーションを中心とした保存加療となります。局所の解剖学的破綻を評価して、症状がとれないようであれば手術加療も考慮されます。
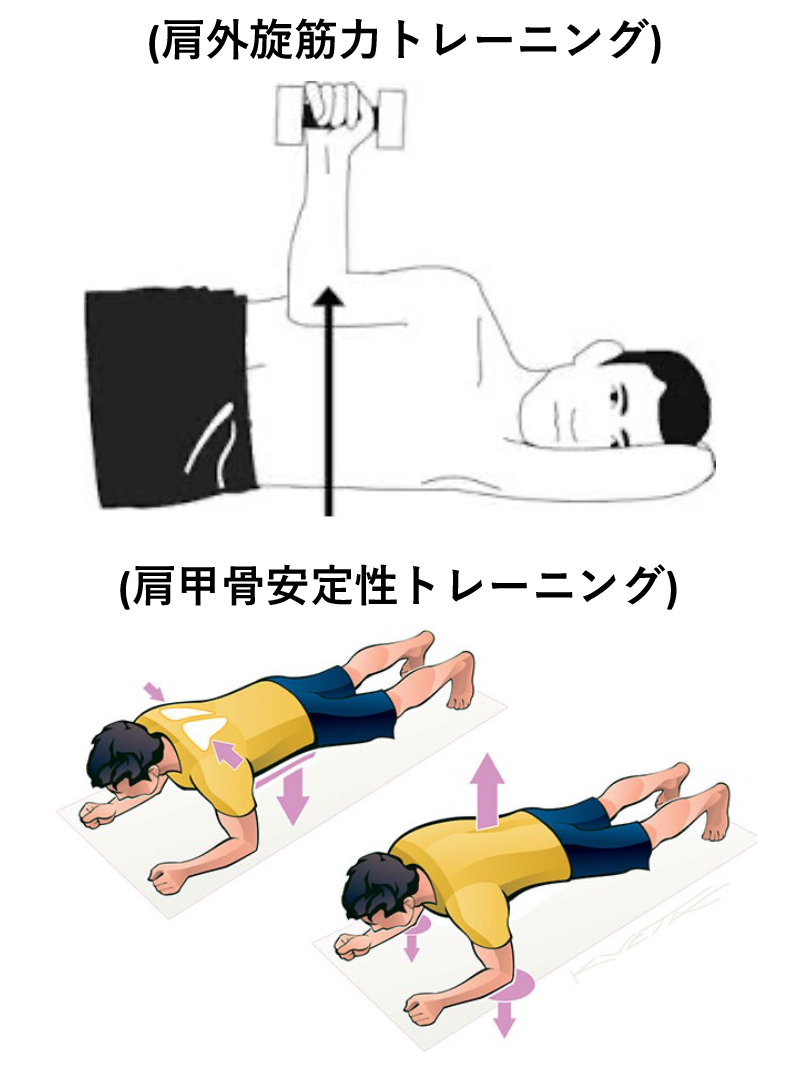
診断と治療のポイント
投球障害肩の多くは肩甲胸郭関節の機能異常が存在します。原因として慢性的な筋力不足による疲労の蓄積による後方構成体の伸長欠如や胸郭の柔軟性低下(胸椎・肋骨・鎖骨の可動低下)で起こります。また、肩甲骨周囲筋の柔軟性低下、腱板機能低下による骨頭求心性の異常が起こります。これらの機能修正を行いながら、股関節・体幹機能など全身的機能を高める運動療法が必要となってきます。
肘関節障害
肘関節とは
肘関節は上腕と前腕を接続する位置に存在し、手・手関節の位置を定めるのに重要な機能を司ります。種々のスポーツ動作では、野球やハンドボールなどボールを投げる動作、テニスやバトミントンなどのラケットスポーツでのラケット保持に重要な役割を担っています。
肘関節は、上腕骨と尺骨で形成される腕尺関節と橈骨で形成される腕橈関節による屈曲、伸展、回旋動作(前腕の回内外)の機能を持っています。関節面の適合や靱帯などにより制動されて、正常であってもある程度の非生理的な動きに許容できる構造となり、いわゆる“関節のあそび”と呼ばれているものです。しかし、各種スポーツ動作では、この“あそび”を最大限に利用するため、骨、軟骨あるいは靭帯に種々の障害をもたらすことがあります。
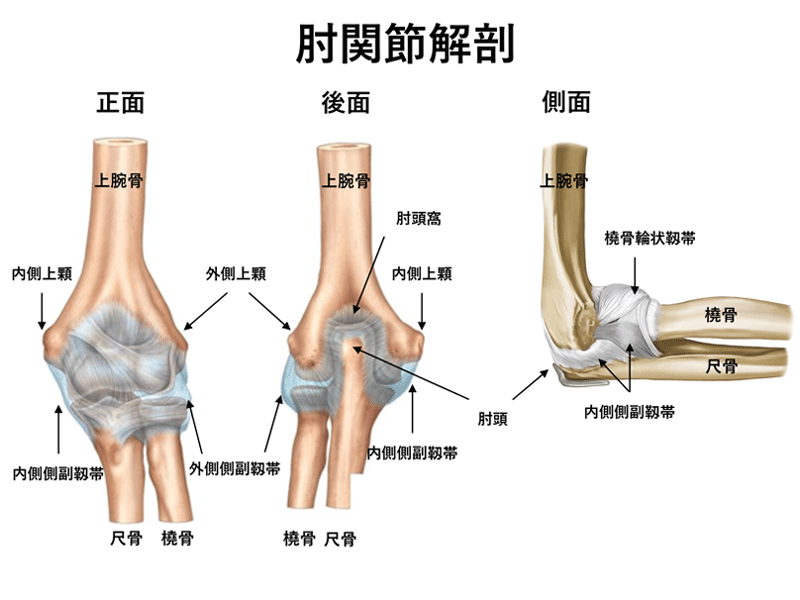
1) 投球肘障害
投球肘障害とは野球をはじめとした投球動作によって生じる肘関節の疼痛性障害の総称です。特に学童期では骨軟骨障害が多く、成人期になるにつれ靱帯・靱帯付着部症が主体となります。
部位として内側型(内側上顆障害)、外側型(上腕骨小頭障害)と後方型(肘頭後内側と肘頭窩でのインピンジメント(衝突))に分けられます。投球動作で踏み込み脚接地時点からボールリリース時点までに肩関節が最大外旋から内旋、肘関節伸展の状態になります。その際に肘関節に外反ストレスがかかり、内側は伸展過負荷/外側は圧迫過負荷/後方に伸展過負荷が生じることによって肘障害が生じます。
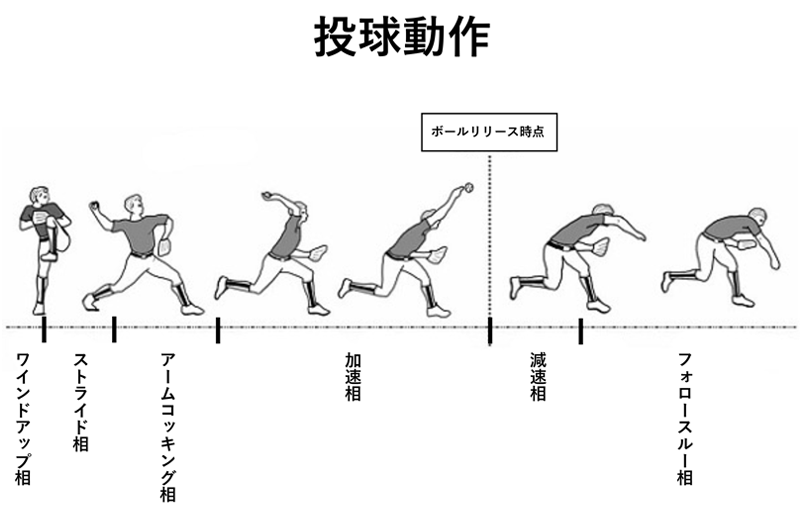
治療
内側型の治療は肘関節への負荷の制限を基本とした保存療法が優先されます。疼痛がなくなるまで投球を中止(2-3週間)させます。疼痛が無くなれば、徐々に投球練習を行い、2-3週間かけて復帰していきます。その後は予防のため、正しい投球フォームの獲得や年齢にあった球数制限をします。また、レントゲンで修復像を確認していきます。
外側型の治療は病期によって異なり、初期や進行期であれば保存療法、終末期には手術加療が選択されます。保存療法は障害された上腕骨小頭の自然治癒力を阻害する外力を除去することであり、投球動作だけでなく、腕立て伏せや患側での荷物もち、グランド整備のトンボかけなども禁止します。持ってよいものは“箸と鉛筆”だけとします。外固定は必要ありません。レントゲンやCTで修復状態を確認していきますが、通常修復には1年程度要します。初期で90%、進行期で50%程度に修復を認めます。無症候性で発見された場合も同様です。保存療法で修復を認めないものや終末期は手術加療を行います。但し、ひっかかりやロッキングが無く、特に症状がなければそのままプレーを継続しながら経過観察をします。手術療法は関節鏡などで病巣部を切除し、郭清する低侵襲のものから、膝関節や肋軟骨部からあまり使用していない軟骨を骨柱として採取して、病変部に移植する方法などがあります。
成人期の場合は投球動作を含めて内側側副靱帯に対する負荷を禁止して、理学療法士の介入による全身的な運動機能評価に基づいたリハビリテーションを行います。3ヶ月程度の保存治療を行なっても疼痛の改善なく、ピッチングの再開が不可能なものに対して手術療法が考慮されます。手術療法は靱帯再建術や骨棘切除などが行われます。
予防
投球肘障害の予防は重要な課題で様々な危険因子が報告されています。
投球肘障害は投手>捕手・内野手・外野手と投球機会の多いポジションで発生することから量的な使いすぎには注意しなければなりません。MLBと米国野球連盟は18歳以下アマチュア投手を対象に投球障害防止のガイドラインを発表しています。
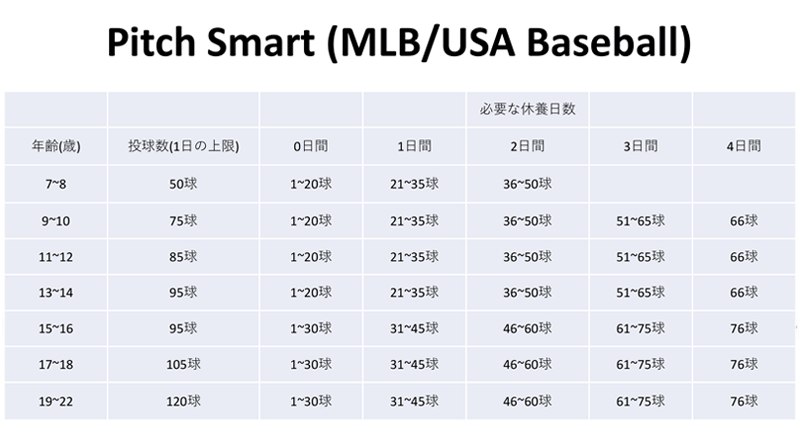
また、投球動作を意識することでの予防法も報告されています。アームコッキング相での肩関節外転不足、いわゆる“肘下がり”が内側型投球障害の危険因子とされています。
また、加速相における肘の外反ストレスは肩関節の内旋トルクが上腕を介して伝達されます。また、ボールリリース時に肘関節後方インピンジメントを回避するために肘屈筋群が働き肘伸展運動を制限します。この状態、すなわち肘の伸展の速度が減少した状態で肩関節内旋運動が起これば肘にかかる外反ストレスは軽減することが可能となります。投球動作は肘の伸展は過度に使用せず、肩関節の内旋運動を用いて末端である手指およびボールを加速させること、すなわち肩の内旋動作が重要な役割を果たしていることを認識することが重要です。
次に減速相からフォロースルーでボールリリースから肩関節最大内旋時点で肩関節後方筋群が活動し、肩関節内旋運動を急激に減速し、肘関節は前腕に遠心力が働くことで牽引力が発生し、それに拮抗するように大きな圧迫力が働きます。特に過度な伸展位であれば後方インピンジメントや肘頭疲労骨折などの伸展損傷が起こります。それらを回避するためにはフォロースルー相での運動時間を長くすることで単位時間あたりの運動量/エネルギーを消失させ、肩関節や肘関節などの上肢への負荷を軽減させることができます。具体的には体幹の回旋運動を大きくすることでフォロースルー相の運動時間を長くして上肢への負担を軽減させます。
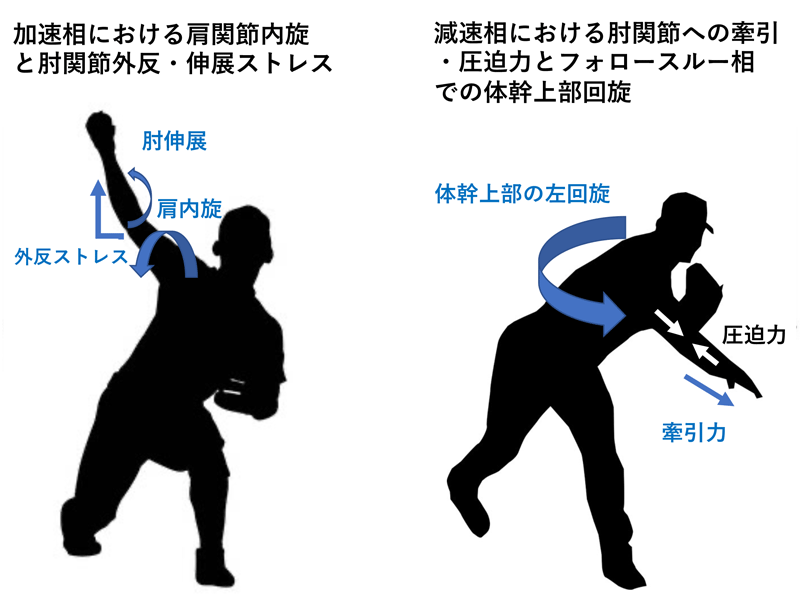
しかし、これらの投球動作が行えるようになるのは肘関節のみでなく、十分な肩関節や体幹/下肢機能が必要となります。特に野球をはじめハンドボール、テニス、バトミントンなどオーバースロー動作を行う選手の機能的な特徴としてGIRD (glenohumeral internal rotation deficit: 肩関節内旋可動域の低下)、肩関節外旋筋群の筋力低下やScapular dyskinesis (肩甲骨の運動異常)があります。また、投球動作は下肢からのエネルギーを体幹、上肢へ伝わり、最後にボールにスピードを与える運動連鎖に基づいた全身運動です。下肢、体幹の柔軟性だけではなく、投球動作を制御する十分な筋力が必要となってきます。
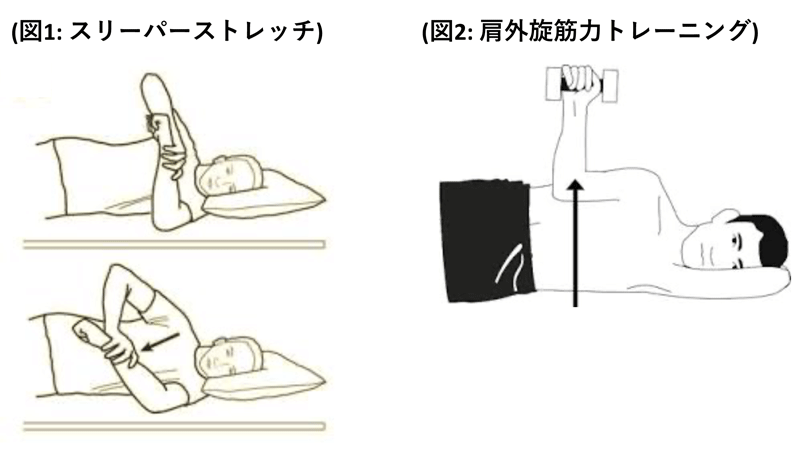
テニス肘(バックハンドテニス肘):上腕骨外側上顆炎
ゴルフ肘(フォアハンドテニス肘):上腕骨内側上顆炎
テニスで生じる上腕骨外側上顆炎の原因は歴史的にシングルハンドのバックハンドストロークのインパクトの瞬間、利き手の手関節を安定させるために前腕伸筋群:短橈側手根伸筋に繰り返し過剰のストレスがかかることが原因とされてきました。さらにサーブの際、ボールにバックスピンやトップスピンなどの回転を加えるために手関節を背屈させながら前腕の回内外の動作の繰り返しストレスも原因の一つと考えられています。一般的に中年以降の初級者に多いとされ、下肢からの運動力源をうまく利用できず、手打ちになり筋疲労しやすく、ラケットグリップも小・環指中心で握れず、尺側軸運動が作れずに短橈側手根伸筋への負担がかかりやすくなります。また、ボールインパクトがガット中心で捉えられないため、余計な力が必要となります。上級者においてもオーバーユースや相手ボールの強い衝撃などで生じる場合があります。また、フォアハンドストロークの際に過度な回内外の使用が橈骨頭のメカニカルストレスによっても疼痛につながります。
上腕骨内側上顆炎の要因は上級者に多くフォアハンドストロークで手関節屈筋群や円回内筋による牽引ストレスと肘関節外反ストレスの増大が考えられます。フォアハンドの際にグリップをやや厚めに握り、前腕回外位から強いトップスピンをかけるワイパースイングの際に、ボールインパクトが後方にあり、肩関節が外転位にあれば、円回内筋や手関節屈筋群に強いストレスが生じることによっても起こります。
治療:
テニスにおける肘関節障害の治療は保存加療が優先されます。急性期は適切な休養が必要で炎症があれば超音波や適度なストレッチ・マッサージなどのリハビリテーションから開始します。適時、消炎鎮痛剤、関節内ステロイド注射、装具療法(テニスエルボーバンド)などが行われ、グリップ動作に伴う疼痛が消失するまで行います。次にリハビリテーションによって前腕筋の柔軟性、機能回復を行います。多くは肘関節のみでなく、肩甲帯の過緊張(大円筋の筋緊張)を認め肩関節内旋・内転制限が生じています。それに伴い上肢の内旋位が助長せれていきます。それらも改善しながら、プレー復帰をしていきます。
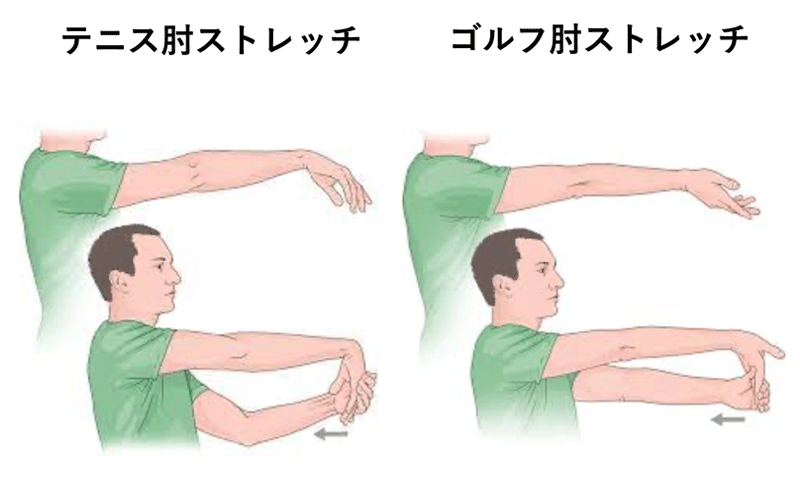
予防
十分なウオーミングアップとストレッチ(2回・日)が推奨されています。前腕伸筋群のストレッチは毎日行い、筋力として握力強化 手関節掌屈 背屈 橈屈筋力の確保が重要となってきます。
診断と治療のポイント
野球やテニスをはじめオーバーヘッド動作を行うスポーツでは様々な肩関節及び肘関節障害が起こりえます。多くは傷害された部位の周囲の柔軟性の獲得や筋力向上が推奨されます。しかし、オーバーヘッド動作は下肢からのエネルギーが体幹を経て上肢へ伝えるため、上肢だけではなく、体幹や股関節、膝・足関節などの下肢、体全体をバランスよく鍛えて“身体をうまく使える”ようになることが傷害予防となると考えられています。
手部・手関節損傷/障害
手部・手関節損傷/障害とは
スポーツによる手部・手関節損傷障害は比較的多く、スポーツ外傷の1/4程度とされ、あらゆる年代・スポーツレベルに起こると言われています。特に若年層の道具を使用しないボールスポーツやクライミング、体操に多いです。早期に適切な診断・治療がスポーツ復帰に必要です。
1) 橈側手関節損傷
舟状骨骨折
若年者のスポーツ中に転倒(手関節背屈位)して受傷することが多い骨折です。比較的腫脹/疼痛は少なく、解剖学的嗅ぎタバコ入れ、舟状骨結節部などの特徴的な部位に圧痛を認めます。レントゲン上も骨折線は見逃されやすく、診断/治療が遅れ、血流も悪い骨でもあり、放置/偽関節(骨折が癒合しない)になりやすい難治性骨折の一つです。診断が重要でレントゲン上骨折線を認めなくても、臨床上強く骨折を疑えばCT/MRIと適時画像検査が必要となります。治療は転位がなければ、ギブス固定/保存療法も可能ですが、6週間程度の長いギブス固定が必要となるため、外固定期間を短縮するために、経皮的スクリュー固定が選択される場合もあります。転位を認めたり、近位部の骨折であれば手術療法が選択されます。
舟状月状骨靭帯損傷
コンタクトスポーツでの手関節背屈・回外・尺側偏位で起こります。レントゲンのみでの診断は難しく、CT/MRIが必要となります。軽症であればギブス固定などの保存療法が選択されますが、不安定性があるようでれば手術療法が行われます。慢性化すれば手根骨の配列異常が起こり、靭帯再建術や関節固定術などが行われる場合があります。
橈側腱障害
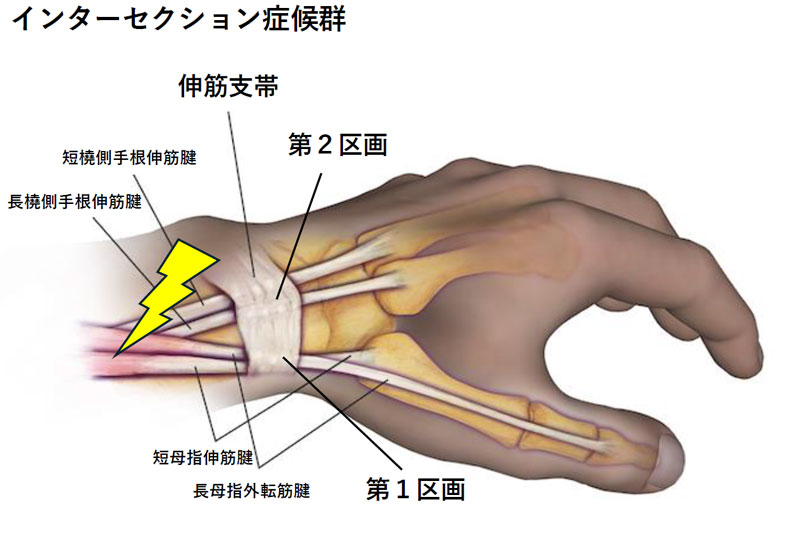
腱障害・腱鞘炎はoveruse/使いすぎから起こり、詳細な身体所見から診断が可能です。非定型的な部位では超音波検査やMRIなどが必要になることもあります。もっとも頻度が高いのがド. ケルバン(de Quervain)狭窄性腱鞘炎です。手の背側(手の甲)母指側(橈側)にある短母指伸筋腱/長母指外転筋腱が第一区画を通過するところで起こります。同部の疼痛や母指が開きにくくなります。母指を握り、手首を小指側に曲げる(尺屈)動作で疼痛が誘発されます(Finkelstein’s test)。インターセクション症候群(intersection syndrome:Oarsman’s wrist)は第一区画を通る短母指伸筋腱と長母指外転筋腱が第二区画を通る長・短橈手根伸筋腱の上を交差する部位で起こります。炎症が強い場合は腫脹や礫音(腱が擦れる音)が生じる場合があります。
また、バレーボールや水球などの手関節を急激に屈曲・伸展させるスポーツで橈側手根屈筋腱炎が起こります。しばしば手関節の屈曲障害が生じます。治療は保存療法が基本で安静・固定、NSAIDs(非ステロイド消炎鎮痛剤)内服、ステロイド注射などが行われます。
2) 尺側手関節損傷
尺側手根伸筋腱損傷・障害
ゴルフや野球、テニスなどで起こる腱障害です。手の背側(手の甲)の小指側(尺側)にある腱で、同部の疼痛やドアノブやキャップを回しにくくなります。急性と慢性発症があり、時には腱の脱臼を生じることもあります。診断は詳細な身体所見から診断が可能でありますが、TFCC損傷の評価のため超音波検査やMRIなどが必要になることもあります。治療は保存療法が基本で安静・固定、NSAIDs(非ステロイド消炎鎮痛剤)内服、ステロイド注射などが行われます。脱臼が強く、不安定性がある場合は腱鞘再建術などの手術療法が行われます。
尺骨突き上げ症候群 / TFCC損傷
TFCC(三角線維軟骨複合体)は遠位橈尺関節を安定化させる支持組織で捻挫や外傷など急性損傷から、野球のバットスイングやテニス・バトミントンなどのラケットスポーツ、ゴルフなどの慢性的に繰り返されるストレスや加齢による変性などが原因で起こります。また、遠位橈尺関節の不安定性や橈骨の変形/短縮により相対的に尺骨が長くなり、月状骨や三角骨を突き上げられ軟骨の摩耗が生じるものを尺骨突き上げ症候群と呼びます。
症状は手を尺側(小指)に傾けたり、ドアノブを回すような捻る動作で手関節の尺側に疼痛が生じます。レントゲンやMRIなどでTFCC損傷や炎症の有無、骨変化、橈骨/尺骨のバランスなどを診ます。
治療は局所の安静のため固定装具による手関節固定や疼痛/炎症が強ければNSAIDs内服やステロイド注射をします。症状の改善がなければ、縫合術、尺骨短縮術/TFCC部分切除が行われ、変形が著しければ関節形成術が施行されます。
有鉤骨骨折
手の掌側/尺側(小指側)で転倒により手をついた際や野球/ゴルフのグリップ動作で受傷します。一度の外傷で起こる場合と、反復する動作の疲労骨折として起こる場合があります。症状は比較的軽微で腫脹も軽く、比較的見逃されやすい骨折です。
本骨折を疑えばレントゲンやCTで診断されます。早期に診断できればギブス固定/保存療法やスクリュー固定/手術療法が行われます。骨癒合が得られにくい骨折でもあり、偽関節になった場合は骨片を摘出します。
3) 手指の損傷
母指MP関節尺側副靭帯損傷
スキーや野球などで母指が外転した状態で転倒した際に起こります。スキーヤーズサム(Skier’s thumb)とも呼ばれ、繰り返し反復する動作で起こるものはゲームキーパーサム(Gamekeeper’s thumb)とも呼ばれます。
治療は部分損傷で不安定性が軽度の場合は外固定による保存療法が行われます。完全断裂で不安定性がある場合や切れた靭帯と基節骨の付着部の間に母指内転筋筋膜が介在する(ステナー損傷:Stener lesion)場合は手術療法が必要です。
中手骨・指節骨折
- 中手骨基部骨折: 手関節屈曲位で中手骨に軸圧がかかることによって起こります。第1中手骨であればベネット(Bennett)骨折・第5中手骨であれば逆ベネット(reverse-Bennett)骨折と呼ばれます。長母指外転筋や尺側手根伸筋に強力に牽引されるため、転位・亜脱臼を生じます。1/4以上の関節面が含まれたり、1mm以上の関節面のずれがある場合は積極的に手術療法が選択されます。
- 中手骨骨幹部骨折: 比較的安定した骨折で、10°程度、小指なら30°程度の屈曲変形や2mm程度の短縮であれば許容可能で多くは保存療法が選択されます。しかし、回旋変形は指の交差変形を残すため、慎重に評価しなければなりません。手指を使用するスポーツでは積極的に手術療法を行い、早期の機能回復をめざす場合もあります。
- 中手骨頚部骨折: 拳を握って強打することによって起こります。第4・5中手骨であればファイター骨折、第2・3中手骨であればボクサー骨折と呼ばれます。屈曲変形のみであれば20-50度程度許容され、保存療法が選択されます。
- 基節骨・中節骨骨幹部骨折: 関節外骨折のため15°程度の屈曲変形・6mm程度の短縮であれば許容可能で保存療法が選択されます。関節内まで骨折がおよび1mm程度の転位があれば手術療法が選択されます。
- 末節骨骨折: 一般に軟部組織が厚く、爪床もあるため骨折部は安定性があり、保存療法が選択されます。
PIP関節脱臼・脱臼骨折
一般的にはPIP関節の過伸展で起きます。骨折が無い、もしくは掌側板の剥離骨折の場合は脱臼整復後、関節安定性を得ているため保存療法が選択されます。中節骨の関節面が陥没し、1/2以上の関節面が含まれる場合は不安定性も強く、亜脱臼位が残存するため、積極的に手術療法が行われます。
矢状索断裂(sagittal band rupture)・ボクサーナックル(Boxers’s knuckle)
パンチ動作で拳(MP関節背側)を握り締めて強い外力がかかって起こります。矢状索は伸筋腱を中央に固定し、MP関節を進展させる機能があります。放置すれば伸筋腱脱臼が生じます。急性期に診断できれば2-6週間程度固定する保存療法が選択されます。保存療法がうまくいかない、もしくは放置された場合は手術療法が選択されます。
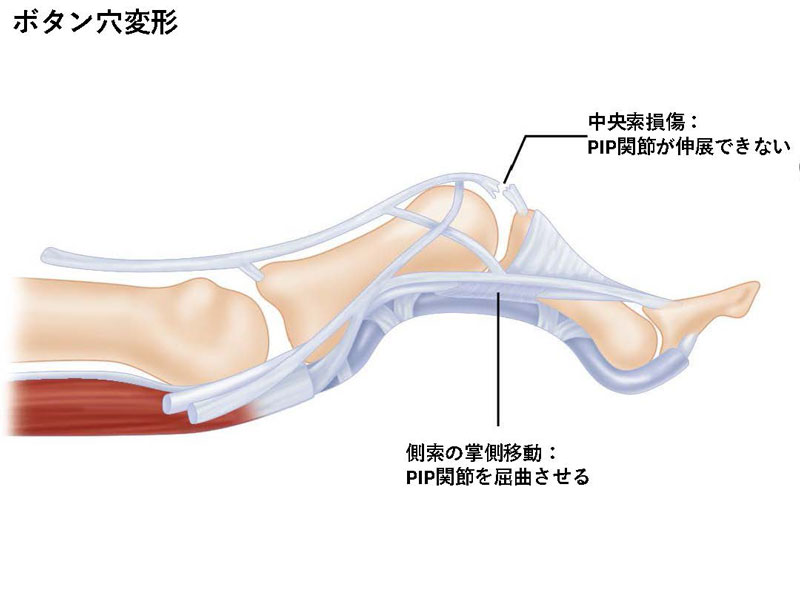
指伸筋腱中央索断裂(central slip rupture)・ボタン穴変形(Boutonniere deformity)
バスケットボールやバレーボールでPIP関節の強制屈曲や掌側脱臼で生じます。中央索は伸筋腱の一部で中節骨に付着して、断裂するとPIP関節が伸展できなくなります。DIP関節は過伸展し、柔軟性を失い、ボタン穴変形という特徴的な変形となります。
急性期に診断できれば2-6週間程度固定する保存治療が選択されます。保存療法がうまくいかない、もしくは放置された場合は手術療法が選択されます。
腱鞘断裂
腱鞘とは筋肉の収縮により手、指の運動が行われる際、よりスムーズに行うために腱は腱鞘というトンネルの中を通ります。腱鞘は隣接する腱や腱周囲の組織と隔壁を作り、腱滑走を良好にし、筋肉からの力を有効に伝える役割をしています。特に指を曲げる屈筋腱の腱鞘は、屈筋腱を骨に近づけ効率よく指を曲げる力に変換するために重要です。
多くの腱鞘が指にはありますが、A2とA4が大変重要で、それがクライミングなどのスポーツで損傷を受ける場合があります。Bowstringingと呼ばれる屈筋腱が浮き上がる状態になります。わかりにくい場合は超音波やMRIを併用して診断します。
急性期に診断できれば2-3週間程度固定する保存療法が選択されます。保存治療がうまくいかない、もしくは放置された場合は手術療法が選択されます。
ジャージフィンガー(Jersey finger)・深指屈筋腱断裂
運動選手の曲げた指が相手選手のシャツに引っ掛かり、DIP関節が強制的に伸展され受傷します。深指屈筋腱が末節骨付着部で剥がれる、もしくは剥離骨折を起こします。DIP関節の屈曲が困難で、いずれも手術療法が必要です。
槌指(mallet finger)
野球選手の突き指で、DIP関節が強制屈曲位で、伸筋腱の先端である終末腱が末節骨付着部で剥がれるか、末節骨の剥離骨折が起こります。放置すればDIP屈曲位・PIP過伸展位となり、スワンネック変形という特徴的な変形が残ります。
一般的には保存治療が行われ、6週間程度の固定を行います。剥離骨折で骨辺が大きく亜脱臼を呈する場合は手術加療が選択されます。
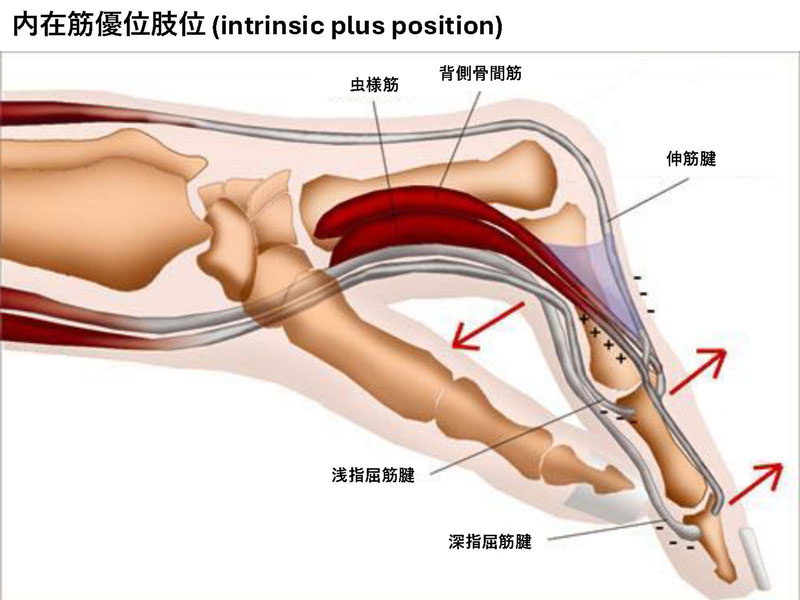
4) 手の外固定肢位
手は前腕にある外在筋と手関節より先にある内在筋があり、それらの協調運動で細かい動作が可能となっています。手の外傷の外固定肢位は内在筋優位の肢位が基本となります(intrinsic plus position)。手関節は20-30°背屈・MP関節60-90°・PIP/DIP関節0-10°となります。拘縮を最小限にして、手の機能獲得することが重要です。
診断と治療のポイント
手は身体部位の表面積では1/10程度ですが、大脳の1/3を使用してコントロールを行っています。よって複雑で精巧な運動機能と繊細な感覚機能を持っています。スポーツ動作だけではなく、日常生活動作において非常に多くに役割を果たしています。
少しでも機能を失うと日常生活ですら不便を感じるようになります。外傷は特に初期治療が大切で、適切な診断と治療選択が重要でまずは整形外科専門医の診療を勧めます。必要によっては積極的に手外科専門医の治療を受けましょう。