腰痛/殿部痛/下肢のしびれ 疼痛
腰痛とは
一般的に触知可能な肋骨最下端から殿溝までの部位の痛みで様々な原因で起こります。発症からの有症期間や原因などにより区別するとわかりやすいです。
a) 有症期間の分類
- 急性腰痛 (発症から期間が4週間未満)
- 亜急性腰痛 (発症から4週間以上3ヵ月未満)
- 慢性腰痛 (発症から3ヵ月以上)
b) 原因からの分類
- 特異的腰痛 (原因のはっきりしたもの: 脊椎由来、神経由来、内蔵由来、血管由来、心因性など)
- 非特異的腰痛 (原因のはっきりしないもの)
腰痛でもっとも重要なことは脊椎由来であれば腫瘍/感染/骨折を見逃さないこと。内蔵由来であれば婦人科腫瘍/後腹膜腫瘍、血管由来であれば腹部大動脈瘤や解離性大動脈瘤を見逃さないことです。
脊椎由来で脊柱管狭窄症や椎間板ヘルニアのように下肢症状を伴うものであれば、特異的腰痛ですが、変形性腰椎症など下肢症状の伴わない変性のみであればその原因を正確に判断できないため非特異的腰痛に分類されます。
診断
重要なのは運動器疾患でない腰痛との鑑別(患者の全身状態や安静時痛の有無など)です。次に重要なのは重篤な脊椎疾患(腫瘍/感染/骨折)と非特異的腰痛との鑑別です。20歳未満や55歳以上、常在性で発熱を伴ったり、癌やステロイド治療歴があったり、広範囲に神経症状のあるものや、全身状態が悪い方などは危険信号(red flags)ととらえ、レントゲン/血液検査/MRI/CTなど適時検査が必要となります。
治療
急性腰痛であっても治療上のベット上安静は有効ではなく、痛みの範囲内での活動性維持や就業時間の短縮などが疼痛と機能面からも有効です。
薬物療法は比較的副作用のない、アセトアミノフェンや非ステロイド性抗炎症薬(NSAIDs)が使用されます。NSAIDsは消化管障害の予防のために適切な胃薬を併用し、腎機能障害にも注意しなければなりません。また、慢性腰痛や腰痛の遷延化には心理社会的因子やうつ状態が深く関与しているため、抗不安薬や抗うつ薬などを併用する場合があります。
リハビリは急性腰痛では効果がありませんが、慢性腰痛には運動療法などが有効です。また、生活環境指導や自己管理型の患者教育が有効とされています。注射やマッサージなどは特に推奨されません。
殿部痛/下肢のしびれ 疼痛を伴うものについて
腰椎部での何らかの神経圧迫による下肢症状を伴う代表的なものとして腰椎椎間板ヘルニアと腰部脊柱管狭窄症があります。
1)腰椎椎間板ヘルニア
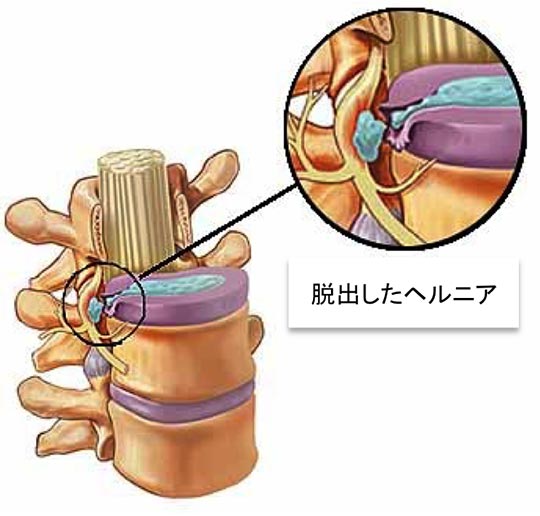
椎間板は軟骨からななる髄核と、それを取り巻く線維輪という膠原線維からなります。加齢や機械的負荷により変性し、線維輪がひび割れ、髄核が神経側に突出して、神経を圧迫し、下肢痛が生じるものを腰椎椎間板ヘルニアと呼びます。男性が2−3倍多く、20−40歳代に発生します。
a) 臨床症状
腰痛に伴う下肢痛(坐骨神経痛)、しびれです。罹患神経根に一致する知覚障害筋力低下を認める場合もあります。ヘルニアが中心に大きく存在する場合、馬尾神経障害(両下肢のしびれ、筋力低下、膀胱直腸障害)を呈することがあり、注意が必要です(手術の必要性が高くなります)。
b) 画像所見
臨床症状、理学的所見に一致した部位にヘルニアを認めれば、診断できます。多くはMRIで診断します。また、そのヘルニアの突出の仕方/MRI所見である程度の予後が推測できます。MRIの矢状面(横からみたもの)でヘルニア後方の被膜(線維輪もしくは後縦靭帯)が破けているものは、ある一定の期間でヘルニアが消失する場合があります。
c) 治療
- 保存治療
- 発症直後の急性期は疼痛やしびれなどの症状が強く、安静時にもみられます。発症から6週間以内に70%の患者の症状が軽快するといわれています。そのため、進行する筋力低下や膀胱直腸障害などの馬尾神経症状が無ければまず、保存治療が行われます。一般的に薬物療法(非ステロイド性抗炎症薬(NSAIDs)やトラマドール、プレガバリン、抗不安薬などが使用されます)、コルセットによる腰椎の安静、神経ブロックなどがあります。急性期の疼痛を軽減するにはある程度の時間が必要です。
- 手術治療
- 馬尾神経症状や進行する筋力低下を認めるものは手術治療を選択します。また、繰り返す疼痛などで、日常生活に支障を来す場合にも手術治療が考慮されます。
2)腰部脊柱間狭窄症
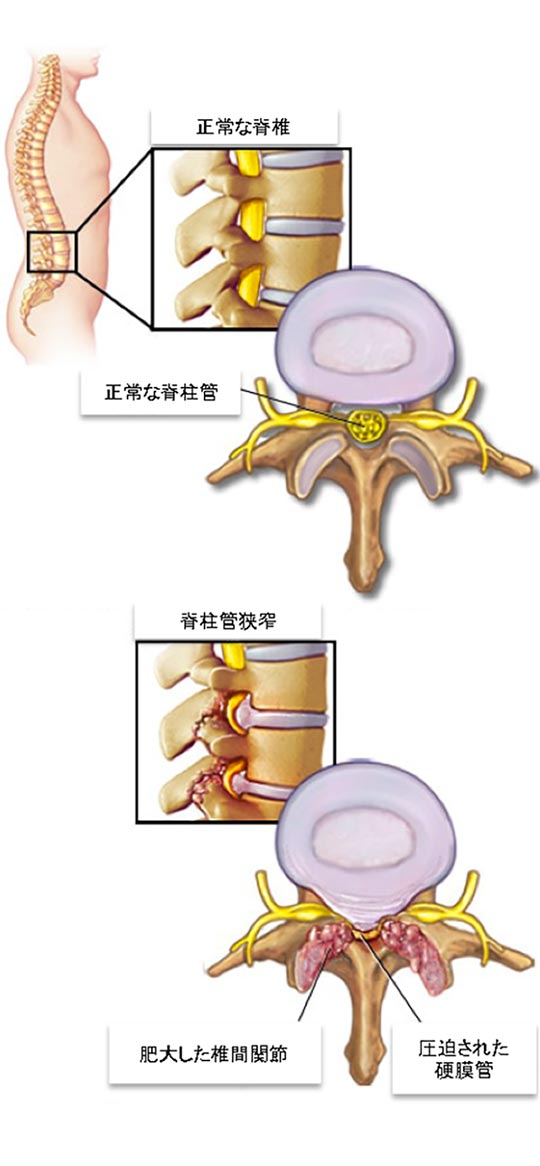
腰椎部で脊柱管が先天性または発育性の狭小や、後天性に狭小化して、神経が圧迫され、痛みやしびれといった下肢症状や会陰部症状などが呈する状態です。一般的には加齢に伴う退行性変化で、椎間板、黄色靭帯、椎間関節などの神経周囲組織が変性、肥厚して神経根や馬尾神経を慢性的な機械的圧迫を受けた状態のことをいいます。
a) 臨床症状
安静時の症状は比較的軽く、立位や歩行の継続で症状が増悪して歩行困難となり、短い休息で症状は消失し、再び歩行可能となる(間欠性跛行)症状をとります。類似した症状を呈するもので末梢動脈疾患(PAD: peripheral artery disease)という血管性間欠性跛行との鑑別が必要です。また、一般的に前傾位で脊柱管が広がるため、前かがみの姿勢や座位での休憩することが多く、伸展位いわゆる反り返る姿勢で症状が増悪します。
b) 画像診断
レントゲンで腰椎の配列異常や形態異常、不安定性を診断します。MRIにて圧迫部位やその程度を評価します。
c) 治療
- 保存治療
- 薬物療法(プロスタグランジンE1(PGE1)製剤が中心となります。疼痛、しびれに対して非ステロイド性抗炎症薬(NSAIDs)やトラマドール、プレガバリン、抗不安薬などが併用されます)、運動療法、装具療法(コルセットなど)、神経ブロックなどがあります。
- 手術治療
- 進行性の麻痺や馬尾神経症状があれば手術を考慮する必要があります。一般的には、3−6ヵ月保存治療を試みて、改善が無ければ手術治療を考慮します。
診断と治療のポイント
腰痛に関しては積極的な治療介入が必要なもの(重篤な疾患など)と非特異的腰痛との鑑別が重要です。一般的に腰椎疾患は保存治療です。しかし、一部には手術治療が必要なものも存在します。脊椎の手術は危険であるとの認識で民間治療などに移行することが最も危険な行動と考えます。現在、多くの脊椎外科医が存在し、セカンド、サードオピニオンもあたりまえな時代です。治療法に納得するまで、積極的に整形外科を受診することをお勧めします。
参考文献
- 日本整形外科学会, 日本腰痛学会. 腰痛診療ガイドライン 2012. 東京, 南江堂, 2012.
- 日本整形外科学会診療ガイドライン委員会,腰椎椎間板ヘルニアガイドライン策定委員会,他(編):腰椎椎間板ヘルニア診療ガイドライン.南江堂,東京,2005
- 大島正史,徳橋泰明:腰部脊柱管狭窄症の診断と治療―ガイドラインを中心に―.日大医誌 71 : 116―122, 2012.
頚部痛/上肢のしびれ 疼痛
頚部痛について
頚部もしくは肩甲骨周囲部の疼痛は、頚部を動かした時に生じ、上肢のしびれ、疼痛を伴う場合は頸椎由来です。また、肩関節の動きに伴って疼痛が生じる場合は肩関節由来です。頸椎の場合、その神経症状が重要であり、頚髄が圧迫されて脊髄症状が生じるものを頚髄症、頸椎神経根が圧迫されて神経症状が生じるものを神経根症と呼ばれます。その圧迫の病態で椎間板ヘルニアによるものを頸椎椎間板ヘルニア、頸椎症によるものを頸椎症性脊髄症/頸椎症性神経根症、後縦靭帯の骨化によるものを後縦靭帯骨化症(指定難病)と診断されます。
1) 頚髄症
一般に頸椎症によるものが多く、50歳以上の男性に発症しやすく、頸椎の椎間板、Luschka関節、椎間関節、黄色靭帯などに加齢変性が原因で変性/肥厚し頚髄が圧迫、障害を受けることによって神経症候を起こすものをいいます。また、静的因子である圧迫だけでなく、動的因子である頸椎の不安定性も本症の発症の重要な因子となっています。
a) 臨床症状
両手指のしびれ、巧緻性障害など上肢症状から始まることが多く、ハシやボタン掛けが拙劣となりますが、疼痛はあまり自覚しません。進行すれば筋萎縮も認められます。徐々に歩行障害などの側索路症候も出現します。歩行障害の初期では自覚症状がなく、小走りが困難になり、階段下降時にふらつきのため端に寄るようになり、手すりを使用します。さらに、進行すれば体幹/下肢の表在感覚障害も出現します。
b) 画像診断
レントゲンで頸椎の変性部位や靭帯骨化などを観察します。また、頸椎の動態撮影で不安定性を評価します。MRIにて圧迫部位の確認と程度を評価します。臨床症状と理学的所見での責任高位とMRIの圧迫部位の高位が一致することが大変重要です。その高位が異なるようであれば他の疾患(運動ニューロン疾患)も鑑別しなければなりません。
c) 鑑別診断
- 筋萎縮性側索硬化症(ALS: amyotrophic lateral sclerosis)
- 脳や脊髄からの命令を筋肉に伝える運動ニューロン(運動神経細胞)が侵される病気で、指定難病の一つとなっています。
頸椎症性筋萎縮症
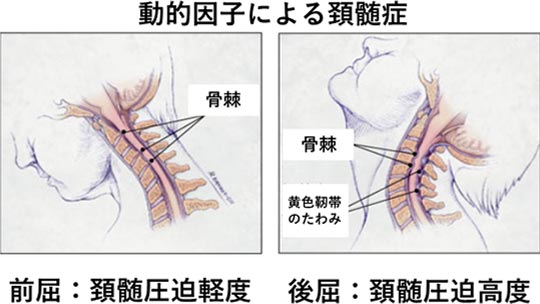
頚髄症の特殊な症候で前根/前角の選択的障害のため、知覚障害が無いか、極めて軽度で、筋萎縮が主症候となるためALSを含めた運動ニューロン疾患との鑑別が困難となるときがあります。
a) 治療
- 保存治療
- 薬物治療(アセトアミノフェンや非ステロイド性抗炎症薬(NSAIDs)、ビタミンB12、トラマドール、プレガバリン、抗不安薬、プロスタグランジンE1(PGE1)製剤などが使用されますが、その有効性について未だはっきりしていません) 装具療法や生活指導(頸椎カラーなどで動的因子を除去し、頸椎の後屈姿勢を避け、転倒予防など生活指導することは有効である)などがありますが、ある一定の脊髄症状があれば手術治療が勧められます。
- 手術治療
- 圧迫を解除して、脊髄症状の進行/悪化を予防する意味があります。もちろん、症状の改善する部分も症状の残存する部分もあります。前方法と後方法があり、その圧迫部位/数/不安定性の有無などで適応を決定します。
2) 頸椎神経根症
a) 臨床症状
一般的には1側の神経根痛から生じることが多い。頚部/肩甲骨周囲部の疼痛が多く、障害された神経根レベルの特異的な部位の傷み、知覚障害が出現します。また、障害神経根の支配領域の運動障害や筋萎縮が認める場合もあります。
b) 画像診断
レントゲンで椎間孔の変形/狭窄を認める場合が有ります。MRIにて神経根の圧迫を認めます。
c) 治療
- 保存治療
- 薬物治療(アセトアミノフェンや非ステロイド性抗炎症薬(NSAIDs)、ビタミンB12、トラマドール、プレガバリン、抗不安薬、プロスタグランジンE1(PGE1)製剤などが使用されますが、その有効性について未だはっきりしていません)
装具療法などで頸椎の安静を促します。 - 手術治療
- 保存治療で疼痛の改善が得られなく、日常生活動作で不自由が生じ、進行する麻痺があれば手術治療を行う場合があります。一般的に1、2椎間の障害であれば前方固定術が行われます。
診断と治療のポイント
ある程度の脊髄症状があれば手術を勧めます。頸髄症は自然経過で改善する事はなく、外傷などを契機に増悪する場合が多いからです。多くの方が頚椎の手術は危険で車椅子や寝たきり状態になった人の話を聞くと言って手術を拒否します。しかし、手術例の予後不良因子は長期罹病期間と術前重症度であり、漫然とした保存治療がその原因となっている場合もあります。また、神経根症の場合は疼痛が手術理由となる事が多く、十分な保存治療を行った後に行われます。よく、主治医と相談して、自分の病態を理解した上で、治療法を選択する事を勧めます。
参考文献
- 日本整形外科学会診療ガイドライン委員会,頚椎症性脊髄症の診療ガイドライン,南江堂,東京(2005).
- Wang YL, Tsau JC, Huang MH: The prognosis of patients with cervical spondylotic myelopathy. Kaohsiung J Med Sci (1997) 13,425-431.
- Tanaka J, Seki N, Tokimura F, Doi K, Inoue S:Operative results of canal-expansive laminoplasty for cervical spondylotic myelopathy in elderly patients. Spine (1999) 24,2308-2312.